A CEAP (Klinikai-Etiológiai-Anatómiai-Patofiziológiai) osztályozás nemzetközileg elfogadott útmutató a krónikus vénás rendellenességek leírására. Klinikai kutatási eredmények közlésére használják, tudományos folyóiratokban. 1993-ban jött létre, 1996-ban frissítették, 2004-ben módosították. A CEAP osztályozási rendszer alapja a krónikus vénás rendellenességek klinikai megjelenési formái, figyelembe véve jelenlegi tudásunk szerint az etiológiát, az anatómiát és patológiát. A vénás rendellenességekre, különösen a krónikus vénás betegségre (CVD, C2-C6) vonatkozó evidenciák azonban folyamatosan fejlődnek. Ezért az osztályozás időnként felülvizsgálatra, revízióra szorul. 2017 májusában az American Venous Forum munkacsoportot hozott létre, azzal a feladattal, hogy kritikailag elemezze a jelenlegi osztályozási rendszert és ahol szükséges, új módosításokat ajánljon. Négy alapelv figyelembevételével, a munkacsoport néhány új változást vezetett be. Ezek az alapelvek: az osztályozás legyen reprodukálható, az előző verziókkal kompatibilis, bizonyítékon alapuló és a klinikai gyakorlatban használható. A változások a következők: a corona phlebectatica bevezetése, mint C4c klinikai alcsoport, a módosító "r" jelzés a rekurrens varikózus vénákra és rekurrens vénás fekélyekre, a szekunder etiológia intravénás és extravénás alcsoportjának bevezetése, valamint a vénás szegmentek jelzésére számok helyett nevük rövidítésének alkalmazása. Tanulmányunk a változásokat ismerteti és magyarázza.
Érbetegségek: 2020/3. 79-85. oldal
KULCSSZAVAK
krónikus vénás betegség, varikózus vénák, bizonyítékok, osztályozás
1. Korábbi osztályozások
Az 1970-es évekig a vénás betegségek osztályozása zavaros volt, a kutatók és gyakorló orvosok krónikus vénás elégtelenségen mást és mást értettek. Nem lehetett összehasonlítani az irodalmi adatokat, a kezelések eredményeit.
1978-ban Widmer a vénás betegségek patomechanizmusa alapján a krónikus vénás betegség (CVD) három stádiumát különböztette meg (1. táblázat). Azonban az I. és a II. stádium közti különbség a gyakorlatban meglehetősen homályos volt és a leírt trofikus el változásokat nem lehetett jól megkülönböztetni, így ezt az osztályozást, bár átmenetileg használták, a klinikumban nem lehetett jól alkalmazni (1). Hach 1979-ben a v. saphena magna elégtelenségét a reflux alapján osztályozta, melyet a német nyelvterületen a mai napig feltüntetnek (1. ábra) (2). Az élettani és a klinikai osztályozást Partsch igyekezett egyesíteni, 1980-ban. A CVD alcsoportjainak anatómiai felosztásával megkülönböztette a szuperficiális, perforáns és mélyvénákat. Ezenkívül objektív mérővizsgálatok bevezetését ajánlotta, azért, hogy az osztályozás a gyakorlatban is hasznos legyen. Azonban a láb volumetria és az ambulatórikus vénás nyomásmérés a gyakorlatban nem terjedt el (3). 1985-ben Sytchev javasolta, hogy ezeket duplex ultrahang vizsgálattal kell helyettesíteni. Ez az osztályozás már közelebb került a gyakorlathoz (4). Pierchella és Troner finomította a patológiai definíciókat és javasolta a primer és a szekunder (poszttrombotikus) vénás betegség megkülönböztetését (5). A fontos ajánlások ellenére szükség volt egy átfogó, pontos, a klinikumban jól alkalmazható osztályozásra.
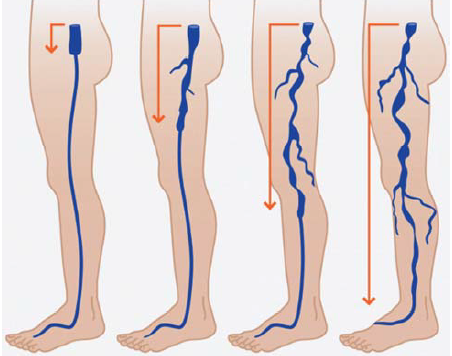
1.ábra.
Az elégtelen v. saphena magna szakasz hosszának Hach-féle beosztása:
I. stádium: reflux a lágyékhajlatban,
II. stádium: reflux a térd felett,
III. stádium: reflux a térd alatt,
IV. stádium: totális, a bokáig terjedő reflux
2. A CEAP osztályozás létrejötte
Az American Venous Forum (AVF) ötödik éves konferenciáján, 1993-ban, John Porter javasolta, hogy a rákbetegség besorolására használt TNM rendszer mintájára, létre kellene hozni egy, a vénás betegségek osztályozására alkalmas rendszert. Egyéves intenzív megbeszélést és vitát követően kezdődött az AVF hatodik konferenciája, 1994 februárjában, Maui szigetén, Hawaiiban. Létrehoztak egy nemzetközi ad hoc bizottságot Andrew Nicolaides elnökletével. Ez a bizottság Ausztrália, Európa, valamint az Egyesült Államok képviselőivel megalkotta az első CEAP konszenzus dokumentumot (6). A dokumentum két részből állt: a CVD osztályozásából és a CVD súlyosságát megállapító pontrendszerből. Az osztályozás alapja a klinikai kép (C), az etiológiai faktorok (E), a betegség anatómiai kiterjedése (A) és a háttérben lévő patofiziológiai tényező (P), innen a név: CEAP. A súlyossági pontrendszer alapjául három tényező szolgált: az érintett anatómiai szegmentek száma, a panaszok és tűnetek foka és a rokkantság. A CEAP konszenzus dokumentum 26 folyóiratban, illetve könyvben jelent meg, 9 nyelven. Valóban univerzális rendszer volt, ami lehetővé tette betűk és számok segítségével a CVD nagyon pontos meghatározását. Napjainkban a legtöbb tudományos közlemény ezt az osztályozást használja (2. táblázat). Magyarországon Hetényi ismertette az új besorolást és a súlyosság mértékének megállapítását (7).
3. A CEAP 2004-es revíziója
A CVD diagnosztikája és kezelése az 1990-es években gyorsan fejlődött. Ésszerű volt, hogy az osztályozást frissíteni kell. 10 évvel a besorolás létrejötte után, az AVF egy 30 tagú, újabb, nemzetközi ad hoc bizottságot hozott létre. Négy megbeszélést követően (Hawaii, Cancun, San Diego, Orlando), a bizottság új ajánlásokkal revideálta az osztályozást. Finomította a C osztály kórformáinak meghatározását, bevezette az "n" jelzést (vénás eredet nem igazolható), valamint, az osztályozás dátumát és klinikai szintjét (8)
A klinikai osztályozás 4. paragrafusát (C4), mely a bőr és subcutan szöveti elváltozásokat mutatta, úgy módosították, hogy két alcsoportot alakítottak ki: C4a - pigmentáció és/vagy ekcéma és a C4b- lipodermatosclerosis és/vagy atrophie blanche.

2. ábra.
Lábszárak pigmentációja.
A besorolt bőrelváltozások magyarázata:
Pigmentáció: a bőr barnás elszíneződése, az extravasalisan kilépő vér miatt. Rendszerint a bokatájon észlelhető, de a lábfejre, lábszárra is kiterjedhet (2. ábra).
Ekcéma: erythematosus dermatitis a lábszár bőrén, hámlással, nedvedzéssel, hólyagképződéssel jelentkező erupciókkal. Leggyakrabban a varixok körül jelentkezik, de a lábszáron bárhol kialakulhat. Főleg nem kezelt CVD-ben láthatjuk, de a helyi kezelés okozta szenzibilizáció következménye is lehet (3. ábra).

3. ábra.
Eccema súlyos varicositassal összefüggésben.
Lipodermatosclerosis: az alsóvégtag bőrének és subcutan szöveteinek krónikus gyulladása és fibrózisa. Hegesedéssel és az Achilles ín kontraktúrájával járhat. Kialakulása előtt nemegyszer diffúz, gyulladásos, fájdalmas ödéma észlelhető a bőrön (hypodermitis). El kell különíteni cellulitistől, lymphangitistől, erysipelastól (4. ábra).
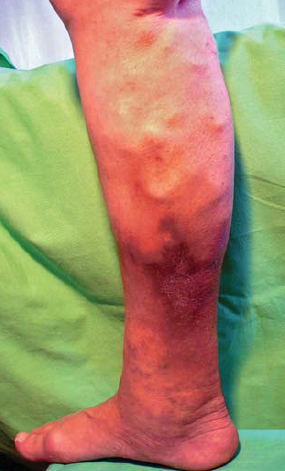
4. ábra.
Lipodermatosclerosis a lábszár bőrén és bőr alatti rétegében. Az elváltozás környezeténél keményebb tapintatú.

1.Táblázat.
A krónikus vénás elégtelenség osztályozása Widmer-szerint.

2.Táblázat.
Az eredeti CEAP osztályozás,1994.
Atrophie blanche: fehér atrófia, a bőr hegesedése fekély nélkül. Fájdalmas, körülírt, porcelánfehér bőrelvékonyodás, szétszórtan apró, vörös pontokkal, környékén dilatált kapillárisokkal, gyakran hiperpigmentációval. A lábszárfekély közvetlen előjele (5. ábra).
A klinikai és a teljes osztályozás. Az új rendszer kétfajta osztályozási lehetőséget biztosított: egyet a gyakorló klinikusok számára, ez az "alap" (basic) CEAP, egyet pedig a kutatóorvosok számára, ez a "teljes" (full, advanced) CEAP. A vizsgálat szintjeit a "teljes" CEAP besorolás mutatja:
I. szint (Level, LI): Vizsgálat a rendelőben. Anamnézis felvétel és fizikális vizsgálat (köhögtetési és kopogtatási próba, Perthes próba), ami kézi Doppler vizsgálattal (a proximális és distalis A hang értékelésével) kiegészíthető.
II. szint (Level II, LII): Ezen a szinten non-invazív vizsgálómódszereket használnak: duplex ultrahang technikát, pletizmográfiát.
III. szint (Level III, LIII): Ilyenkor invazív vizsgálatokat végeznek. Ide tartoznak elsősorban a komplex képalkotó eljárások, beleértve az aszcendáló és deszcendáló flebo gráfiát, a CT-t, helicalis CT-t, vagy MRI-t. Egyéb vizsgálómódszerek: a kar-láb vénás nyomáskülönbségének mérése, a terheléses vénás nyomásmérés, az intravascularis ultrahang (IVUS). Változatlanul meg kell adni, hogy a betegnek vannak-e tünetei (S), vagy nincsenek (A). Ezek szerint, ha például a családorvosnál fájdalmas varixokkal, ödémával, lipodermosclerosissal jelentkezik egy beteg, akit fizikálisan vizsgálnak meg, a "teljes" besorolás: C3,4b S (2009-11-02, LI). Ha ugyanezt a beteget duplex scannel is megvizsgálják és az ultrahang vizsgálat refluxot jelez, ami a szuperficiális és perforáns vénákon is kimutatható, a besorolás: C3,4b S, Ep, As, p, Pr (2009-11-02, LII).
Magyarországon Sándor T. ismertette (9), Járay, Harmat és Batthyáni kritikusan elemezte a CEAP revideált, új felosztását (3. táblázat) (10).

3.Táblázat.
Alap CEAP 2004.
További, időszerű meghatározások.
2008-ban ugyancsak az American Venous Forum ajánlására, bevezették a vénás betegségek egységes, új terminológiáját, pontosan meghatározták az egyes szakkifejezéseket (11).
A legfontosabb kifejezések:
Krónikus vénás rendellenesség (disorder): Ez a vénás rendszer morfológiai és funkcionális rendellenességeit jelenti a teleangiectasiától a vénás fekélyig. Tele angiectasiák az egészséges felnőtt népességben is nagy számban észlelhetők, ezért a betegség kifejezés nem megfelelő (C1-C6).
Krónikus vénás betegség (disease): A vénás rendszer hosszú ideje fennálló, morfológiai és funkcionális elváltozása, ami kivizsgálást és kezelést igénylő, panaszokat és tüneteket okoz (C2-C6).
Krónikus vénás elégtelenség (insufficiency): ez a kifejezés az előrehaladott vénás betegségre vonat kozik, a vénás rendszer olyan funkcionális rendellenességeit jelenti, ami oedemát, bőrjelenségeket és vénás fekélyt okoz (C3-C6).

5. ábra.
Atrophie blanche a belboka mögött.
4. A CEAP osztályozás új, 2020-as revíziója
Az alap CEAP bevezetése hasznos volt, és az egész világon irányadó útmutatást jelentett. A kiterjesztett, teljes (full) CEAP alkalmazása azonban nem váltotta be a hozzáfűzött reményeket. Ez a besorolás bonyolult, időigényes, nehézkes volt, a gyakorlatban nem nagyon, csak egyes tudományos közleményekben használták. 2017 májusában az AVF munkacsoportokat hozott létre, azzal a céllal, hogy kritikusan tekintse át a fennálló besorolási rendszert és ahol szükséges, új ajánlásokat javasoljon. Ennek során négy vezérelvet alkalmaztak:
1. A besorolás legyen reprodukálható, ismételhető. Ez azt jelenti, hogy két különböző orvos, ugyanazt a beteget, ugyanabban az időben, egymástól függetlenül, azonos módon osztályozza.
2. A besorolás legyen kompatibilis, összeillő, össze - hasonlítható az előző verziókkal.
3. A besorolás legyen bizonyítékon alapuló (evidence based).
4. A besorolás legyen a gyakorlatban jól alkalmazható, egyszerű.
2018 februárjában, az AVF 30. éves konferenciáján megvitatták a munkacsoportok javaslatait. A négyfajta osztályozást 4-4 orvoscsoport vizsgálta, egy-egy külön csoportvezetővel. Az AVF ezenkívül, a munkacsoportok fölé, egy vezető tanácsadó testületet jelölt ki, amelynek tagjai: Bo Eklöf, Robert Kistner, Peter Gloviczki, Peter Lawrence, Gregory Moneta, Frank Padberg, Thomas Wakefield és Michel Perrin. A szavazás során 75%-os többség kellett ahhoz, hogy a javaslatokat elfogadják. Számos javaslatot a konferencia nem fogadott el. Végül az új CEAP dokumentum 27 szerző nevével jelent meg (12).
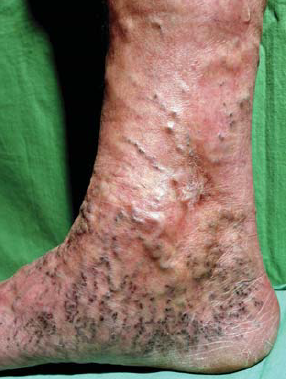
6. ábra.
Corona phlebectatica paraplantaris.
A klinikai osztályozás (C) revíziója
1. Az "r" (rekurrens) jelzés hozzáadása a C2 és C6 osztályhoz. A varikózus vénák és a vénás fekélyek kiújulásra hajlamosak. A rekurrens betegség klinikai definíció: ide tartoznak a valódi kiújulás, a reziduális vénák, valamint az előzetes kezelést követően, a betegség progressziója miatt kialakult varikózus vénák.
2. A corona phlebectatica (6. ábra) hozzáadása a C4 osztályhoz és ezzel a 3. alcsoport létrehozása (C4a, C4b, C4c). A 2008-as terminológia szerint a corona phlebectatica számos, kis, intradermális, legyező elrendeződésű véna képe, a boka és a lábfej mediális, vagy laterális oldalán. Szinonimái: malleolaris, vagy boka "flare" (kiöblösödések). Régebben ezt a bőrelváltozást a teleangiectasiák (7. ábra) közé sorolták.

7. ábra.
Teleangiectásiák osztályába tartozó elváltozás.
Indokolt volt az újabb alosztály megjelölése, hiszen a teleangiectasiáktól elhelyezkedésében, a reticularis vénáktól (8. ábra) méretében különbözik. Újabb kutatások alapján, ezeken kívül a corona phlebectatica kék teleangiectásiái az előrehaladó vénás betegség korai jele. Bihari a corona phlebectatica paraplantaris mikrocirkulációját vizsgálva megállapította, hogy a gyorsult nyugalmi áramlás és a nagy amplitúdó értékek arra utalnak, hogy az elváltozást AV shunt kinyílás okozza (13) (4. táblázat).
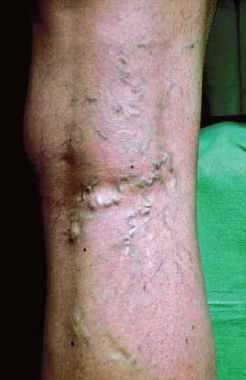
8. ábra.
Reticularis varicositas.
Az etiológiai osztályozás (E) revíziója
Az elsődleges, primer etiológia meghatározása. 1996-ban még homályosan határozták meg: "nem kongenitális és oka nem definiálható". A 2020-as revízió szerint a primer etiológia a véna billentyű és/vagy vénafal degeneratív folyamata, ami a billentyű és a vénafal gyengeségéhez és kitágulásához vezet, ez kóros refluxot okoz, amit képalkotókkal ki lehet mutatni. Nem tartozik a meghatározáshoz a vénafal hegesedése, megvastagodása, ami a poszttrombotikus szindrómára jellemző.
Az Es osztály új alcsoportjai (Esi, Ese)
A szekunder vénás etiológia két formáját az előző CEAP nem különböztette meg. Az intravénás (i) és extravénás (e) áramlási akadály azonos panaszokat és tüneteket okozhat, de a kezelés lehetőségei különbözőek. Ezért az új besorolás a szekunder etiológia két alcsoportját különbözteti meg: a vénás betegség kialakulásához vezető intravénás (vénán belüli) és extravénás (vénán kívüli) okokat.
A szekunder intravénás alcsoporthoz, "Esi"-hez tartozik minden intravénás képlet, ami a vénafal és/vagy billentyű károsodását okozza, így elsősorban a mélyvénás trombózis (MVT), valamint a traumás arteriovenosus fisztulák, a primer intravénás sarcoma, vagy más, a véna lumenén belüli elváltozás.
A szekunder extravénás alcsoportban, "Ese"-ben nincs vénafal, vagy billentyű károsodás, de olyan tünetek vannak, amiket a vénás hemodinamika zavara hoz létre, szisztémásan, vagy helyileg. Szisztémás okok lehetnek: nagy centrális vénás nyomás, obesitas, pangásos szívelégtelenség, nutcracker (diótörő) szindróma, medencei elváltozás okozta vénás pangás. Helyi okok lehetnek az extravénás tumor, lokális fibrosis, retroperitoneális fibrosis, vagy az izompumpa károsodása, motoros rendellenességek, így paraplegia, arthrosis, krónikus immobilitás, a sarok fagyása, vagy hosszantartó ülő életmód.
Az etiológiai faktorok kombinálódhatnak. Primer és szekunder, intravénás és extravénás etiológia egyszerre lehet jelen. Ilyenkor multiplex jelölést kell alkalmazni. Előfordulhat, például, hogy primer varicositást követően, később, a betegen MVT alakul ki. Mivel a varicosus vénák primerek, az MVT szekunder és intravénás, a jelölés: Epsi. Egy másik példa, ha May-Thurner szindrómához (nonthrombotikus v.iliaca kompresszió) később, valamilyen intraluminális elzáródás csatlakozik, a jelölés ilyenkor: Esie.

4.Táblázat.
Az új CEAP klinikai osztályozása, 2020.
A congenitalis etiológia olyan rendellenességre vonatkozik, ami a születéskor már megvan, de nemcsak a vénás agenesisre, vénás malformációkra (pl. Klippel-Treanunay szindróma), arteriovenosus malfor má ciókra vonatkozik. Ezek a rendellenességek ugyan vénás panaszokat és tüneteket okoznak, de a születéskor nem mindig vannak jelen, lehet, hogy csak később manifesztálódnak. Az En jelzés olyan esetekre vonatkozik, ha egyéb, más etiológia (Ep, Esi, Ese, Ec) nem észlelhető (5. táblázat).

5. Táblázat.
Az új CEAP etiológiai osztályozása, 2020.
Az anatómiai osztályozás (A) revíziója
A vénás szegmentek számokkal történő besorolását túlságosan nehézkesnek találták. Nehéz volt a számok alapján, fejben felidézni a vonatkozó vénás szakaszt. Ehelyett az anatómiai definíciók megszokott rövidítéseit alkalmazza az új osztályozás A besorolás az angol nyelvű anatómiai nomenklatúrát használja, a nemzetközileg használt latin nomenklatúra helyett. Ez, kétségtelenül, számos országban nehézséget okozhat (6. táblázat).
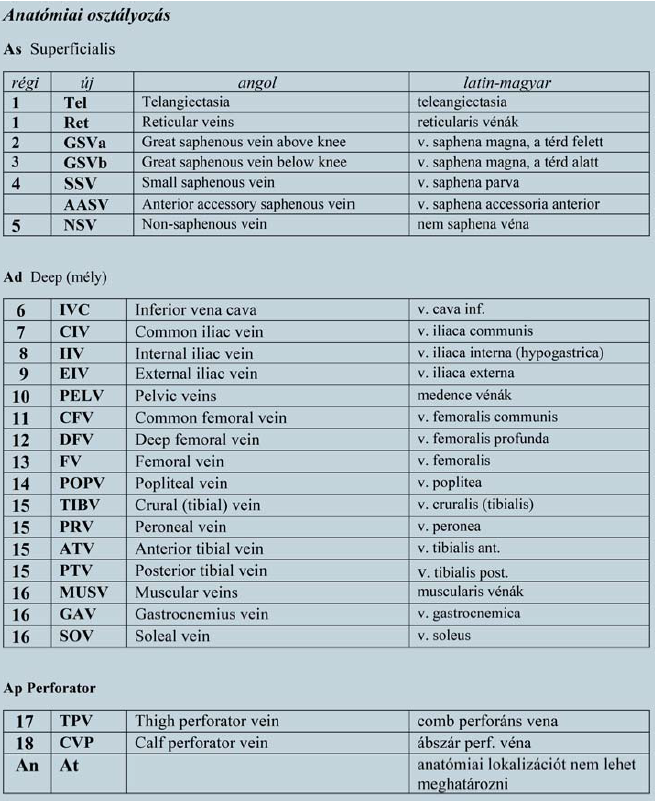
6. Táblázat.
Az új CEAP anatómiai osztályozása

7. Táblázat.
Az új CEAP patofiziológiai osztályozása
A patofiziológiai osztályozás (P) revíziója
A 2020-as besorolás a 2004-es alap (basic) osztályozást változatlanul hagyta. Ha a teljes (full, advanced) osztályozást alkalmazzák, ebben a besorolásban is, a számok helyett, az új anatómiai rövidítéseket kell használni (7. táblázat).
Zárszóként annyit állapíthatunk meg, hogy a CEAP osztályozás világszerte a krónikus vénás betegség általánosan elfogadott iránymutató tájékoztatója, a kutatásban és az eredmények közlésében egyaránt. A CEAP 2020-as revíziója gondosan előkészített, bizonyítékokon alapuló, a gyakorlatban jól alkalmazható, új besorolás. A CVD-vel kapcsolatos ismereteink azonban állandóan bővülnek, ez szakadatlan, (ongoing) folyamat. Természetes, hogy az osztályozást és a meghatározásokat időnként újítani kell.
Irodalom
- Widmer LK, Kamber V, Leu HJ: Classification of venous disorders. In: Periferial venous disorders. Ed.: LK Widmer, Hans Huber publishers, Bern, 1978.
- Hach W, Shirmers U, Becker, I: Veränderungen der tiefen Leitvenen bei inner Stammvaricose der v. saphena magna. In: Mikrozirkulation und Blutrheologie. Ed: Müller-Wiefel, Wilstrock publ., Baden, Germany, 1980, 468-470
- Partsch, H: Betterable and non betterable chronic venous insuffidiency. A proposal for practice oriented classification. VASA 1980, 9: 165-167
- Sytchev GG: Classification of chronic venous disorders of lower extremities and pelvis. Int. Angiol. 1985, 4: 203-206
- Pierchalla P, Tronner H: Diagnosis and classification of venous insufficiency of the leg. Dtschr. Med. Wochenschr. 1985, 110:1700-1702
- Bergan JJ, Eklöf Bo, Kistner RR, Moneta GL, Nicolaides AN and the International ad hoc comittee of the American Venous Forum: Classification and grading of chronic venous disease in the lower limbs. A consensus document. Vasc.Surg. 1996, 30: 5-11
- Hetényi A: Az alsó végtag krónikus vénás elégtelenségének klasszifikációja és a súlyosság mértékének megállapítása. Érbetegségek, 1996, 3:21-28
- Eklöf Bo, Rutherford LB, Bergan JJ, Carpentier P, Gloviczki P, Kistner R et al. for American Venous Forum International Ad Hoc Committee for Revision of the CEAP classification: Revision of the CEAP classification for chronic venous disorders. Consensus statement. J.Vasc. Surg. 2004, 40:1248-1252
- Sándor T.: Krónikus vénás betegség, ahogy ma látjuk. Orv. Hetil. 2010, 151:131-139
- Járay Á, Harmat Z, Batthyani I: A krónikus vénás betegségek CEAP felosztásáról. Érbetegségek 2006, 13: 65-68
- Eklöf Bo, Perrin M, Delis KT et al.: Updated terminology of chronic venous disorders: the Vein Term transatlantic interdisciplinary consensus document. J Vasc Surg 2008,49: 498-501
- Lurie P., Passman M, Meisner M. et al: CEAP classification system and reporting standard, revision 2020. J. Vasc. Surg. Venous and Lymphatic Disorders, 2020, 8: 342-352
- Bihari I, Egresits J, Nemcsik J, Farkas K: Corona phlebectatica paraplantaris mikrocirkulációjának vizsgálata. Érbetegségek 2012, 19: 73-77
Dr. Sándor Tamás
e-mail: Ez az e-mail-cím a szpemrobotok elleni védelem alatt áll. Megtekintéséhez engedélyeznie kell a JavaScript használatát.
Érbetegségek: 2020/3. 79-85. oldal


