Összefoglaló. Első lézeres visszérműtétünket 2007-ben végeztük ? most 2017-ben indokoltnak tűnik az eddigi tapasztalatok összegzése. A hosszabb távú visszatekintést fontosnak tartjuk, elsősorban azért, mert a visszeres betegek, a beavatkozás után még több évtizedet élnek, amelyben az egy-két éves siker csak egy múló pillanatnak tűnik.
Beteganyag. Az elmúlt 10 évben, tehát 2007 áprilisa és 2017 márciusa között, összesen 1209 beteg 1483 végtagján végeztünk lézeres visszérműtétet. Az első évek sikerei után, a korábban alkalmatlannak minősített esetekben (túl tág varix, túlsúly, idős kor, kísérő betegség stb.) is már csak lézeres műtétet végeztünk.
Módszerek. A lézeres műtét különbözik a hagyományos műtéti módszertől, az angiográfia műszertárát használja. Minden esetben ultrahangvizsgálattal választjuk ki a kezelendő eret, majd ezzel irányítjuk a beavatkozást. Az alkalmazott lézerkészülékek alapján tevékenységünket időszakokra osztottuk fel. A beavatkozást helyi és általános anesztézia kombinált alkalmazásában végeztük.
Eredmények. A műtétek minden esetben sikeresek voltak, a kezelt erek 100%-ban elzáródtak. Betegeink 58%-át (861) sikerült 1 éven túl kontrollálni, amikor 92 végtagon észleltünk kiújulást (10,68 %). Megállapítottuk, hogy a kiújulások elsősorban azokban az esetekben jelentkeztek, amelyek más tanulmányokban nem is szerepelnek: túlsúlyos, lábát jelentősen terhelő, terhességet vállaló, túlzott méretű varicositasban szenvedő, stb. betegek. A lézeres műtét szövődményei ritkábbak, mint a hagyományos műtété és kevésbé veszélyesek.
Következtetés. Munkánk alapján egyetértünk a nemzetközi ajánlásokkal, miszerint varicositas esetén, első helyen az endovascularis eljárások ajánlhatóak, mert a beteg számára kevésbé megterhelőek, kevesebb szövődménnyel fenyegetnek és kisebb a kiújulási arány. Azt is megállapítottuk, hogy nincs olyan betegcsoport, ahol ezt ne lehetne elvégezni, bár a kiújulás lehetőségét egyes tényezők kedvezőtlenül befolyásolják.
Érbetegségek: 2017/1. 15-25. oldal
Bevezetés
Első lézeres visszérműtétünket 2007-ben végeztük ? most 2017-ben indokoltnak tűnik az eddigi tapasztalatok összegzése. Természetesen ennyi idő alatt nagyon sok megfigyelés és információ gyűlik össze, tehát az alábbi közlemény csak érintőlegesen tudja bemutatni tapasztalatainkat, elsősorban az elért eredményeket és azok hátterét.
Bevezetőként annyit el kell mondani, hogy 2001-ben olvastuk az első cikket a lézer alkalmazásáról (1) ? ez az eszköz, akkor egy indokolatlan kalandnak tűnt. Akkor ugyanis, olyan, ma már klasszikusnak nevezhető sebészi visszérműtétet végeztünk, amellyel jó recidiva mentességet és esztétikailag is megfelelő eredményeket értünk el (2). Ez az indoka, hogy évek és erős rábeszélés kellettek a jó pár országban akkor már elterjedt lézer kipróbálására. Az első sikerek után néhány kijózanító recidivát észleltünk. Elsősorban Proebstle ajánlása (3), majd saját töprengésünk és bátorságunk segített egy olyan módszer kidolgozásához, ami a hagyományos visszérműtétnél jobb és meggyőző eredményeket hozott. Kiderült, hogy olyan kombinációt sikerült összeállítanunk, amelyhez hasonlót velünk egy időben, mások is kidolgoztak (4). A phlebológia fejlődik, ennek számos értéke közül számunkra fontos, hogy a saphena törzsek műtéte utáni recidivák csökkennek, és a számottevő szövődmények ritkábbá válnak.
A hosszabb távú visszatekintést fontosnak tartjuk, elsősorban azért, mert a visszeres betegek, a beavatkozás után még több évtizedet élnek, amelyben az egy-két éves siker csak egy múló pillanatnak tűnik. A beavatkozás lényeges célja tehát a hosszú távú, az élet további jelentős részében élvezhető eredmény. Ennek a hosszú távú, a gyakorlatban 5 évnél hosszabb, jó eredménynek a hiánya köszön vissza a betegek gyakori negatív véleményében: ?minek megoperáltatni, hiszen úgyis kiújul?. Végeztünk korábban egy felmérést, miszerint a betegek a műtéttől átlag 10 éves visszérmentességet remélnek (2 évtől ? élete végéig), míg az injekciós kezeléstől csak átlag 5 évet. Nagyon fontos a betegek előzetes tájékoztatása, hogy ehhez képest mi, az adott esetben mit tudunk nyújtani. Az alábbi tapasztalatok közlését azért is fontosnak tartjuk, mert megnevezi azokat a betegcsoportokat, ahol sajnálatos módon az igényeknek nem tudunk megfelelni. Egészen más a beteg hozzáállása egy kiújuláshoz, amelyre ő előre számít, mint amikor tökéletes és végleges eredményt remélve kell a kudarccal szembe néznie.
A sokéves felmérések gyengéje a kevés visszatérő beteg. Ingyenes kontrollvizsgálatokkal és a betegek időnkénti aktív visszahívásával igyekeztünk az ellenőrző vizsgálatok számát, több-kevesebb sikerrel növelni. A nem ellenőrzött betegekről nem tudjuk, azért nem jön vissza, mert recidivamentes és elégedett, vagy azért mert elégedetlen és emiatt másik kollégát keresett fel.
A visszérműtét nem egy túl bonyolult eljárás, mégis egy-egy kérdésben válaszút elé állítja az operatőrt, pl. milyen eseteket vállal lézeres műtétre, milyen műszereket használ, együlésben vagy több ülésben végzi a beavatkozást stb. Az alábbiakban tehát egy adott módszerkombinációt mutatunk be, amelynek kialakítását nyomon lehet követni, de egyáltalán nem biztos, hogy a legjobb, hiszen mi magunk is szeretnénk még tovább fejlődni.
Visszatérő betegeink közül összesen 92-nél jelentkezett különböző fokú kiújulás. Tanulmányunk célja annak elemzése, mi segítette elő ezekben az esetekben a recidivát, milyen jellegű a kiújulás, milyen szövődmények fordulnak elő és milyen gyakorisággal. Esetenként csak annyit tehetünk, hogy erre a rizikóra felhívjuk a beteg figyelmét, pl. terhesség vállalása előtt. Tehát a felvállalható esetekre, a recidivákra és az esetleges szövődményekre fókuszálva tekintjük át ezt az időszakot.
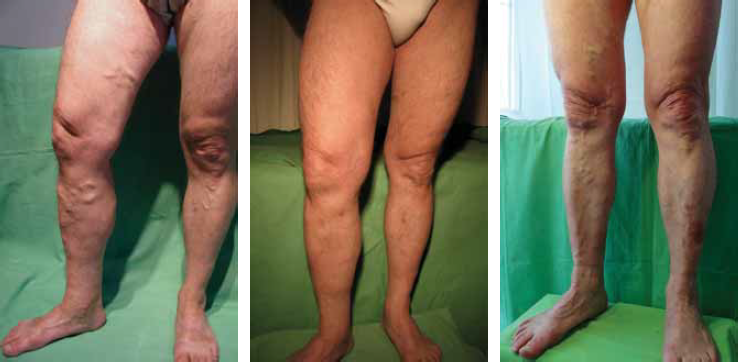
1./a, b, c ábra.
Műtét előtti, majd 1 évvel és 7 évvel később készült felvétel. Jól látható a késői vizsgálat jelentősége a kiújulás megítélésében. Dodd perforans véna recidiva, amely hab-scleroterápiával megoldható.
Beteganyag
Az elmúlt 10 évben, tehát 2007 áprilisa és 2017 márciusa között, összesen 1209 beteg 1483 végtagján végeztünk lézeres visszérműtétet. Mindkét végtagot együlésben 274 esetben operáltunk.
Eleinte ún. study betegeket kezeltünk, azaz nem túl fiatalokat és nem is túl időseket, olyanokat, akiknél a visszerek tágassága 8 mm-nél nem nagyobb és a varicositas szövődményeitől mentesek, valamint egyéb lényeges betegségben sem szenvednek, testsúlyuk is megfelelő határok között volt, rendszeres fizikai terhelésük sem volt túlzott. Később, fokozatosan bevezetett módosításokkal elért sikeres, korai kiújulásmentes eredmények alapján egyre több, az említett kötelmekbe már nem illő esetben is lézeres műtétet alkalmaztunk, és 7 éve már egyáltalán nem végzünk hagyományos visszérműtétet csak lézeres beavatkozást, minden típusú varicositas esetében.
Az áttekintett 10 évben betegeink életkora 14?82, átlag 49,6 év, 10,6%-ban 70 év feletti volt (5). A férfi-nő arány 29:71. Egyéb, karbantartott betegségben (hypertonia, diabetes mellitus, thrombofilia, pajzsmirigybetegség, gastro-oesophagealis reflux, spondylosis, arthrosis, ritmuszavar stb.) a betegek 21,9%-a szenvedett.
A lézerrel kezelt erek a következők voltak v. saphena magna (VSM) 82,4%-ban, v. saphena parva (VSP) 12,5%-ban és a v. saphena magna elülső oldalága (ACC ANT) 7,4%-ban. Egy végtagon két refluxos saphena törzset az esetek 4,6%-ában operáltunk. A kezelt erek maximális átmérője 4?32 mm között, átlag 9,9 ? 10,1 mm volt. A saphena magna törzsek harmadában fusiformis tágulatot találtunk. Ez rendszerint a sapheno-femoralis junkció alatt, ritkábban a térd fölött fordult elő. Körülírt, kb. 2-3 cm hosszú tágulat, melynek átmérője az eredeti saphena magna méret mintegy duplája. A tágulat az esetek 1,5%-ában elérte vagy meghaladta a 20 mm-t. Ez a lelet nem változtatta meg az indikációt. Perforans vénát lézerrel 2013. január óta, az összes esetekre vetítve csaknem 20%-ban operáltunk lézerrel.
Elsősorban az évtizeden túl fennálló, jelentősen tág varicositasok esetében találtunk szövődményes eseteket. Felületes phlebitis fennállása mellett 2,6%-ban végeztük el a lézeres visszérműtétet (6). Eseteink a CEAP osztályozás szerinti 2-6 stádiumba tartoztak. Az esetek 10,7%-ánál súlyos krónikus vénás elégtelenség (C4- C5) állt fenn. Nyílt ulcus crurisa (C6) 3,4%-nak volt. Az átlagos VCSS pont érték 6,3. Betegeink 5,3%-a volt jelentősen túlsúlyos: BMI>35, vagyis közepesen, vagy jelentősen elhízott. Lábat terhelő sportot, vagy nehéz fizikai munkát 95 betegünk végzett, ez eseteink 6,4%-a. A terhesség a recidiva jelentős tényezője, betegeink 1,3%-a vállalt gyermeket visszérműtéte után.
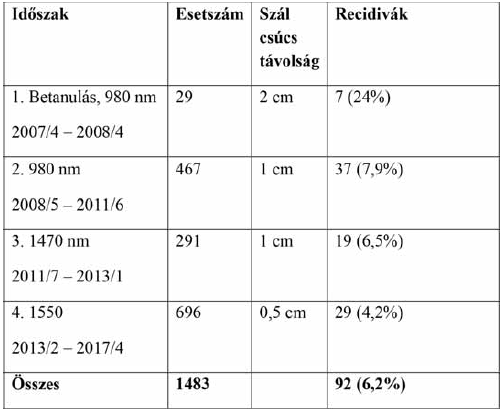
1. Táblázat.
Az egyes időszakokban operált végtagok száma és a kiújult esetek aránya. Az adatok csak egymáshoz képest értékelhetők, hiszen nem a kontrollált, hanem az operált végtagszámhoz viszonyítottuk a kiújult eseteket.
Módszerek
A lézeres műtét technikájának leírására azért van szükség, mert jelentősen különbözik a hagyományos műtéti módszertől ? sokkal inkább az angiográfia műszertárát és eljárásait használja, mint a hagyományos műtétét. Minden esetben ultrahangvizsgálattal (UH) választjuk ki a kezelendő eret, megállapítjuk a tágasság mértékét és annak váltakozását, valamint további összeköttetéseit a VSM vagy VSP mentén. Tisztázzuk a magasabb vénás nyomás forrását mind a junkciókat, mind a perforans vénákat, továbbá ezen összeköttetések billentyűfunkcióit (9).
Műtéti technika. A következőkben az egyszerűség és a jobb érthetőség kedvéért csak a VSM kezelését írjuk le. A VSM törzsét a tágult szakasz végén, vagy nagy oldalágának tágulata legdisztálisabb részén, UH-irányítással megpungáljuk, majd a punkciós tűn keresztül Seldingerszerint vezető drótot, majd katétert, ezután fényvezető szálat juttattunk a VSM lumenébe. Az 1. és 2. időszakban kizárólag ún. csupasz lézerszálat alkalmaztunk (1. táblázat). A 3. és 4. időszakban elsősorban radial, ritkán, ha a kezelendő szakasz nagyon rövid volt, mint pl. egy perforans esetében, akkor csupasz szálat használtunk. A saphena törzsek esetében a szál végét, UH-irányítással a sapheno-femoralis junkció (SFJ) közelébe, a v. femoralistól az 1. időszakban 2 cm-re, a 2. és 3. időszakban 1 cm-re pozícionáltuk (10). Később (2013-tól) a hasonló módszert alkalmazó Peter Dragic tapasztalatai alapján, a szálvég elhelyezésén változtattunk és attól kezdve a szálvéget a v. femoralistól 0,5 cm-re helyeztük el. A szál pozícionálása után adtuk le a lézerenergiát, miközben a fényvezető szálat szakaszosan, fél-egy centiméterenként a junkció irányából a periféria irányába húztuk kifelé (8). A műtétek során, az 1. és 2. időszakban 980 nm-es, a 3. időszakban 1470 nm-es és a 4. időszakban 1550 nm-es dióda lézert alkalmaztunk. A 980 nm-es lézerkészüléket 13 W, az 1470-nm-eset 11 W, az 1550-eset 15 W értéken használtuk. Mindhárom műszert folyamatos üzemre kapcsoltuk. A leadott energia a 980 nm-es készüléken, az 1. ún. betanulási szakaszban 12?36, átlag 28 J/cm (8), a 2. időszakban 55?223, átlag 164 J/ cm, míg a 3. és a 4. periódusban 47?165, átlag 104 J/cm volt (1. táblázat). A lézeres eljárást mi a saphena törzsek és a 4. időszakban az észlelt insufficiens perforáns vénák kezelésére is alkalmaztuk, az oldalágak eltávolítására ugyanabban az ülésben hagyományos módszereket (Smetana-kés, Várady-horog, sclerotizáló hab) használtunk. Az esetenként visszamaradt retikuláris és intracutan varixokat részben a műtét alatt, részben külön ülésben, injekciós scleroterápiával oldottuk meg (12).
Anesztézia: műtéteinket lokál és általános anesztézia kombinációjában végeztük. Az ér köré, ugyancsak UH-irányítással, a környező szövetek védelmét szolgáló hűtés és fájdalomcsillapítás céljából az 1. és 2. időszakban szobahőmérsékletű ún. Klein - oldatot, a további időszakokban +3 ? +5 C°-os, 0,01%-os Lidocaint tartalmazó fiziológiás sóoldatot fecskendeztünk be (11). Az általános érzéstelenítés 5-10 mg midazolam premedikáció után 0,1 mg fentanyl és 2 mg/kg propofol kombinációjával történt. A narkózist úgy vezettük, hogy a műtét végén minden beteg éber állapotban legyen, kis segítséggel maga szálljon le a műtőasztalról, majd 3 óra pihenést követően kísérettel haza is bocsátottuk.
A műtét végén, az operált végtagra rugalmas pólyát helyeztünk, melyet az első két hétben szigorúan viseltettünk. További egy-két hétig még nappalra javasoltuk a kompresszió használatát.
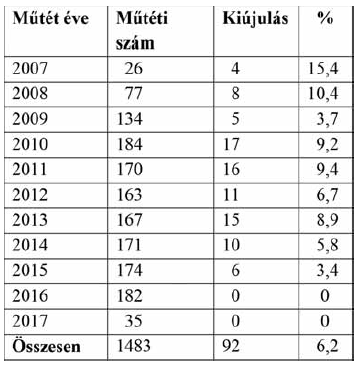
2. Táblázat.
Az áttekintett 10 év alatt, évenként megjelent kiújulások száma és a műtét évében elvégzett esetekhez arányított %-os mértéke. A kiújulás észlelésének időpontja nincs feltüntetve, a recidivák száma és aránya az adott műtéti évet jellemzik. Itt az operált végtagok száma látható, de nincs megjelölve a kontrollált végtagok száma.
Eredmények
A lézeres műtétek során a kezelt erek, a másnapi kontroll UH-vizsgálat alapján, mind elzáródtak (100%). A későbbi vizsgálat az éren belül hegesedést mutat, majd a lézerezett értörzs egyes szakaszai már UH-al is alig láthatóan vékonyakká válnak, vagy fel sem ismerhetőek.
A betanulás időszakában sem technikai sem eredményességbeli tapasztalatunk nem volt, ezért az első évben műtéteinket csak az esetek 20,5%-ában (29/141) végeztük lézerrel. A következő 2 évben hagyományos és lézeres technikát egyaránt alkalmaztunk. Az utóbbi 7 évben viszont, a C-2 től C-6 stádiumú primér és recidiv visszérbeteg közül egyben sem találtuk indokoltnak a klasszikus visszérműtét elvégzését vagyis, ha operációt határoztunk, akkor minden esetben lézert alkalmaztunk.
Recidiv varicositás. Összesen 1483 végtagot operáltunk.
Az első 3 hónapban betegeink 93%-át sikerült ellenőriznünk, és 861-et (58%) 1 éven túl, átlag 3,2 évvel a műtét után. A kontrollok során, 92 végtagon észleltünk recidiv varicositast, vagyis 10,68%-ban fordult elő visszérkiújulás. A kiújulásról reálisabb képet nyerünk, ha hosszabb ideig követjük eseteinket (1/a, b, c ábra).
A 92 recidiv eset feldolgozása során úgy találtuk, a varicositasok kiújulása 1 és 112 hónap között, átlag 30.98 ? 25,35 hónappal a műtét után lépett fel. Korai, egy éven belüli kiújulást 21 esetben észleltünk, ami a kontrollált betegek 2,4%-a, az összes kiújulás 22,8%-a. A többi recidiva, tehát később jelent meg, ezek részben kisebb jelentőségű forrásból, részben a betegség progressziójából adódtak (2. táblázat). A táblázat nem mutatja a kiújulások időpontját, vagyis a műtét óta eltelt időt. A korai jó eredmények elsősorban a fekélyes betegek esetében voltak fontosak, amikor 1-2 hónapon belül a fekély gyógyulását sikerült elérnünk. A varicositas kiújulása egyik esetünkben sem vezetett a fekély recidivájához (2/a, b ábra).
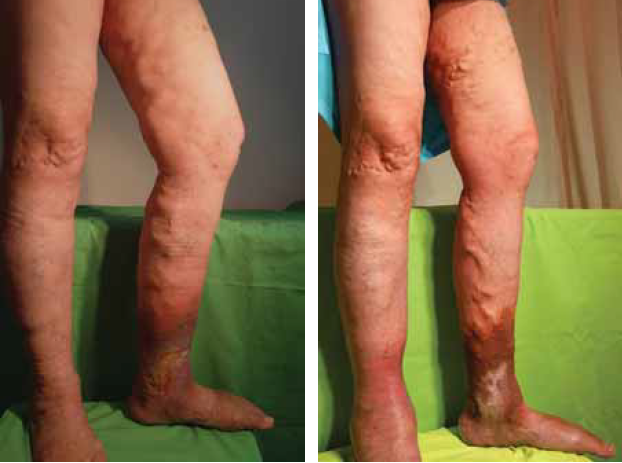
2./a, b ábra.
Ulcus crurisos beteg műtét előtti és utáni képe. Részben maradvány részben kiújult varixok vannak, de a fekély a SFJ és VSM zárás miatt begyógyult és nem újult ki. A nagyon nagy méretű varicositasok esetében nagyobb a kiújulási hajlam. Újabb műtétet javasoltunk a betegnek.
A 3. táblázat értékeiből adódó egyik lényeges megfigyelésünk: az ACC ANT műtéte utáni alacsony kiújulási arány. Egy másik adat, a perforans kiújulás, illetve sikertelen kezelés, amelynél két esetből nem lehet következtetést levonni. A beteg adottságait, és azok recidivára vonatkozó jelentőségét mutatja a 4. táblázat, melyből néhány szempontot kiemelünk. A betegek túlsúlyát fontos szempontnak tartjuk egyrészt a magas kiújulási arány, másrészt a túlsúlyos betegek gyakorisága miatt. Ezen kívül a későbbiekben még szó lesz a szövődményekről is: a hagyományos műtétnél a túlsúlyos betegek lágyékában összefekvő bőrfelszínek miatt a lágyéki seb nehézkes gyógyulása várható, amely szövődmény a lézeres műtétek során kiesik, mivel nincs lágyéki seb.
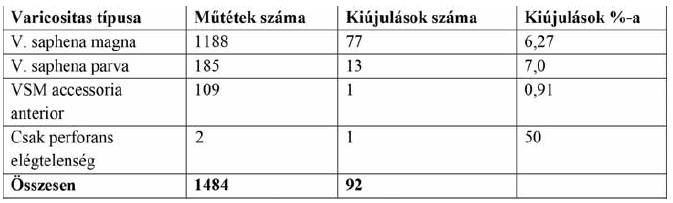
3. Táblázat.
Kiújulások az egyes operált varicositas típusokban.
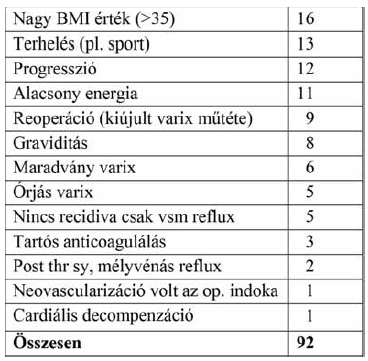
4. Táblázat.
A recidiva feltételezett oka.
A többletterhet csak ideiglenesen viselők, pontosabban a lábukat fizikailag jelentősen terhelők (testépítők, súlyemelők, nehéz fizikai munkát végzők stb.) szintén ki vannak téve a kiújulás nagyobb kockázatának, tehát ezt a szempontot is figyelembe kell venni (3./a, b, c ábra). Beteganyagunkban ezért tekintjük ezt is egy külön kategóriának.
Fontos beteg tényező a terhesség: 16, műtét után gyermeket vállaló betegünk 21 végtagját kontrolláltuk, és 8 végtagon észleltünk recidiv varicositast (38%) (4./a, b. ábra).
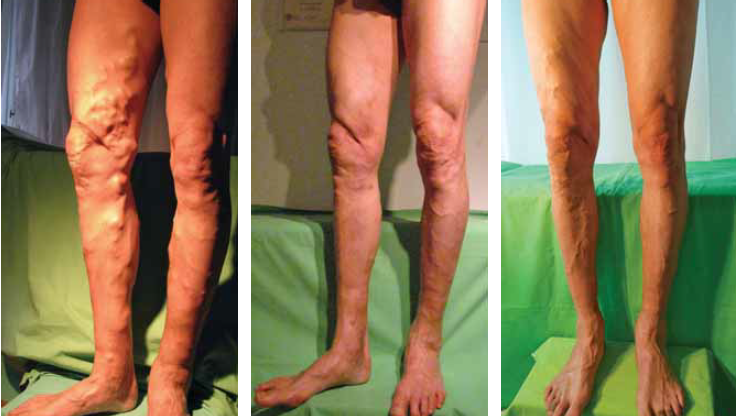
3./a, b, c ábra.
Testépítő a műtét előtt, majd 2 évvel és 4 évvel utána. Az alsó végtagok fokozott terhelése növeli a kiújulás kockázatát. A kiújult erek kezelésére itt scleroterápia tűnik célravezetőnek.

5. Táblázat.
A recidiva formája.
A recidiva formákat az 5. táblázat mutatja. Leggyakoribb a mi eseteinkben is a recanalizáció és az ACC ANT varicositas megjelenése. Mindkettő a SFJ-ból indul ki (13). A perforans elégtelenség fellépése vagy mértékének növekedése rendszerint a kiújulás következő gyakoriságú oka. A neovascularizáció ritka a lézeres visszérműtétet követően, (ez sokkal inkább a klasszikus visszérműtét után jelentkezik), saját anyagunkban ezzel a kiújulási formával 11 esetben találkoztunk (14).
Az általunk operált, majd kiújult varicositas megoldására rendszerint újabb beavatkozást ajánlunk fel, melynek árát jelentősen csökkentjük, vagy elengedjük. Ennek ellenére erre nem mindenki szánja rá magát, rendszerint azért, mert panaszaik megszűntek, a végeredmény csak esztétikai hiba (6. táblázat) (5. ábra). A recidiv varicositasok újabb kezelése után 4 ismételt kiújulás fordult elő.

6. Táblázat.
Javaslat újabb beavatkozásra.
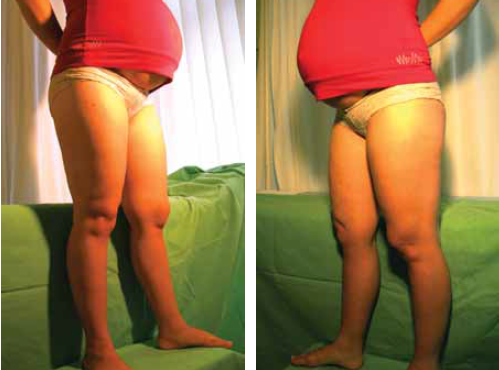
4./a, b ábra.
Mindkét alsó végtagi v. saphena magna varicositas lézer műtéte után, a vállalt terhesség nem okozott kiújulást egyik lábon sem.
A szövődmények fellépésének számszerű adatait a 7. táblázat tartalmazza. Enyhe szövődmények, amelyek a beavatkozást követően csak átmeneti kellemetlenséget okoznak. Suffusio eseteink 2/3-ában megjelent, majd kb. 1 hónapon belül felszívódott. Boka-lábfej oedema a kompressziós pólya viselésének időszakában 76%-ban jelentkezett. Az egy hónapon túli, vagyis a kompresszió elhagyását követően megmaradó, újonnan megjelent (a műtét előtt nem volt) oedemát tekintettük szövődménynek, amelyet 6 esetben észleltünk. Ezeken a végtagokon a pólyaviselés meghosszabbításával sikerült minden esetben az oedemát megoldanunk. Azokban az esetekben, amikor már a műtét előtt is volt phlebolymphoedema, ennek mértéke egyetlen esetben sem fokozódott. A műtét után, esetenként pigmentáció jelentkezett, mely rendszerint 3 hónapon belül felszívódott, de 1,5%-ban még 3 hónap után is látható maradt, és csak egy-másfél évvel a beavatkozás után tűnt, vagy halványult el, már nem zavaró mértékűvé. A lézerrel kezelt ér lefutásának megfelelően, elsősorban a comb alsó harmadában, ritkábban a lábszárban 7,6%-ban érzészavar lépett fel, amely részben érzéketlenségben, részben érintésre jelentkező enyhe fájdalomban nyilvánult meg. Ezek 4 eset kivételével egy éven belül elmúltak. Ez súlyos panaszt nem okozott, hiszen ennek megjelenését a betegek spontán nem is említették, csak rákérdezésre mondták el. Vannak esetek, amikor az érzészavar lokalizációjából egyértelműen a lézer, máskor a phlebectomia tehető felelőssé. Említésre méltó megfigyelés, hogy a lágyékban és a comb felső harmadában ugyan nagyobb energiamennyiséget adtunk le, mint a láb distalisabb részeire, ennek ellenére itt érzészavar egyetlen esetben sem volt a kompresszió elhagyása után. Egy v. saphena parva műtétet követően, a láb öregujj mozgatásának hosszan tartó zavara jelentkezett.
5. ábra.
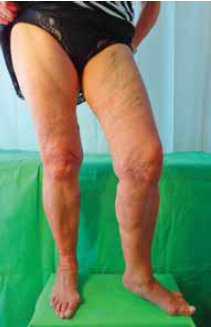
Kis fokú, recidiv varicositas az operált lábon. A betegnek panaszt nem okoz, nem kéri a felajánlott scleroterápiát.
A végtagon megjelent haematoma a phlebectomia következménye volt, nagy méretű varicositas, vagy tartós alvadásgátló-szedés esetén fordult elő.
Sebfertőzést az oldalág-eltávolítások helyén 4 esetben észleltünk. Feltárásra egyetlen esetben sem volt szükség, minden alkalommal antibiotikum adására rendeződött az állapot. Minden nyílt ulcus crurisos és felületes phlebitises esetben preventive napi 2x1, összesen 7 tabletta Augmentin 625 mg kezelést végeztünk.
Súlyos szövődmények. Kezdetben nem alkalmaztunk gyógyszeres trombózis profilaxist, ahogy a hagyományos sebészi műtét során sem, de egy esetben pulmonális embólia lépett fel. Ezt követően minden beteg kapott trombo-embólia elleni gyógyszeres védelmet is. Ennek ellenére egy másik, magas trombocitaszámú betegnél is fellépett embólia. Mindkét betegnél átmeneti rosszullét hívta fel a figyelmet az embóliára, mélyvénás trombózist egyik esetben sem sikerült találni, állapotuk adekvát kezelésre rendeződött. Azóta minden beteg preventív LMWH-kezelésben részesül. A postoperatív szakban minden végtagon többször is végzünk UH-vizsgálatot, de mélyvénás trombózist egyetlen esetben sem találtunk.
Anesztézia és fájdalom. A betegek közül egy sem számolt be jelentős műtét alatti fájdalomról, legfeljebb arról, hogy valamilyen manipulációt érzett. A műtét utáni fájdalom felmérésére 60 esetben vizuál analóg skálát használtunk. A fájdalom minimális volt, csak közvetlenül a műtét után lehetett a 10-es skálán 2,2-es átlagértéket kimutatni, amely a következő napokban csökkent. Fájdalomcsillapítót a betegek 78%-a sem preventíve, sem fájdalom miatt nem vett be. Operált betegeink 67%-a egy héten belül munkába állt. A pihenés indoka nem mindig egészségügyi volt. Megfigyeltük azt a nyilvánvaló tényt, miszerint a súlyosabb, szövődményes visszerek esetében gyakoribb a fájdalom, míg a szokványos C2-3 stádiumú, szövődménymentes esetekben, szinte egyáltalán nincs.
Megbeszélés
Jelenleg, csaknem két évtizedes nemzetközi tapasztalat után az endovascularis eljárások az első helyen ajánlott műtétek az alsó végtagi varicositas kezelésére (10). Ennek több oka van: minimális bőrsebek, kisebb fájdalom, a szervezetet kevésbé megterhelő beavatkozás, gyorsabb munkába állás, kevesebb szövődmény, stb. Egyes szerzők szerint kevesebb, mások szerint ugyanannyi a recidiva, mint a hagyományos műtétet követően (15, 16). Jelen tanulmányunkban saját lézeres visszérműtéteinket követően a kiújulás gyakoriságát, a hajlamosító tényezőket és a szövődmények előfordulását vizsgáltuk.
Műtéti technikánkat illetően az alábbiakat emeljük ki: a fényt előre vetítő ún. csupasz kezelő szálat (bare fibre) és a prizma segítségével a fényt körkörösen elosztó ún. radiál szálat használtuk. A két száltípus között sok vonatkozásban van különbség, azonban abban a magas energiatartományban, amelyben mi alkalmazzuk, ezek a különbségek, mint azt korábbi tanulmányunk során tapasztaltuk, kisebbek (13). Saját eseteinkben, korai kiújulásaink egyik oka a betanulási időszakban alkalmazott alacsony lézerenergia, amely nem képes megfelelően elzárni a saphena törzseket és már a közvetlen műtét utáni eredmények sem megfelelőek (17). Egyesek ezért csak a 10 mm-nél kisebb erek kezelésére ajánlják (18). Fontosnak tartjuk a szálvég és a v. femoralis távolságát, ezt a kezdeti 2,0 cm-ről 0,5 cm-re csökkentettük. Eljárásunk során tehát a szokásos energiamennyiség felső határán, vagy azt túllépve alkalmazzuk a lézerenergiát, ezért a környező szövetek védelmében jelentős mennyiségű 5-10 ml/cm hűtött local anesztetikumot fecskendezünk be (8). Feltételezzük, a nagyobb folyadékmennyiség következménye, hogy a betegek panaszai anyagunkban nem különböztek a szálak használatától függően, míg más szerzők a csupasz szál használata esetén nagyobb fájdalmat észleltek (1. táblázat) (19).
A kiújulási arányok a hagyományos műtéteket követően meglehetősen széles skálán mozognak, Perrin és munkatársai műtét utáni recidivákkal (recurrent varicose veins after surgery, REVAS) foglalkozó alapvető munkájában az 5?20 éves kiújulások vonatkozásában 20 és 80% közötti értékekről beszél (20). Újabban a PREVAIT megjelölést használják, amelyik nemcsak a recidiv, hanem a rest varicositasokat is magában foglalja. Megjegyzendő, hogy a tanulmányok alanyai kizárólag válogatott esetek, a fent említett ? idős, túlsúlyos, várandós, phlebitises, eleve már kiújult, extrem tág varixos stb. ? esetek ebből kiszorultak. Pedig a mindennapi gyakorlatban ezek a beavatkozásaink több mint felét teszik ki! Jelen munkánk ebből a szempontból ritkaságnak számít. A kontrollált esetekben elért, csaknem 90%-os 10 éves kiújulásmentesség, ilyen beteganyag esetében jónak értékelhető (21).
Mint a hagyományos sebészi műtétek alapján tudjuk az 1-2 éven belüli kiújulások részben a műtét során meg nem oldott, más néven maradvány varicositasok lehetnek, vagy a látható visszerek ugyan eltávolításra kerültek, de a források nyitva hagyása kb. ennyi idő alatt újabb visszerek kialakulásához vezetnek. A műtét során a látható visszerek megtalálása nyilván nem okoz gondot, de a források pontos azonosítása és az elzárás megfelelő helyének megtalálása ultrahang alapján megbízhatóbb, mint eddig bármely más módszerrel, a sebészi direkt feltárást is beleértve. Tehát az egy éven belüli recidiva felveti a kivizsgálás vagy a műtéti technika hiányosságait. Hasonló vélemény alapján beszélt Hetényi a sebész felelősségéről (22). Lézeres visszérműtét esetében a helyzet ebben a vonatkozásban hasonló, mint a hagyományos műtétnél, itt is a gondos műtét előtti vizsgálatot és a műtét alatti, minél teljesebb megoldásra törekvést tartjuk a korai kiújulás csökkentésében a legfontosabb tényezőnek.
A lézeres visszérműtét utáni kiújulások is esetenként már az első éven belül jelentkeznek. Úgy tűnik az általunk alkalmazott módszerrel a korai recidivák számát sikerült csökkenteni, csak 21 esetben volt 1 éven belüli recidiva, ez az összes kiújulás 22,8%-a, az összes kontrollált végtag 2,4%-a. Korai kiújulásaink elemzése során kitűnt, hogy egyértelmű, jelentős okok álltak a recidiva háttérben: betanulási időszak, graviditás, jelentős túlsúly, lábakat terhelő sport, már eleve kiújult varicositas műtéte. Az eltelt 10 év alatt műtéti technikánk sokat változott, számos újítást, újabb műszereket, szálakat, technikákat vezettünk be, mindig voltak és vannak új módszerek, amelyekkel fejlődni szeretnénk, ugyanakkor annak betanulása érződik az évenkénti változó eredményeken. Ugyancsak befolyásolta az eredményeket az indikációs kör szélesítése, az említett és a továbbiakban tárgyalt rizikó tényezők ellenére elvégzett növekvő számú beavatkozás (2. táblázat).
A 3. táblázat az operált, különböző visszértörzsek és a kiújulás összefüggését mutatja. Az eredmények ugyan nem a kontrollált, hanem az összes operált betegre vonatkoznak, ennek ellenére összehasonlításra alkalmasak. Jól látható, hogy az ACC ANT műtéte során kell a legkevesebb kiújulásra számítanunk, míg a VSM és a parva törzs műtétét követően hasonlóak az eredmények. Az ACC ANT-on elért jó eredmények hátterében a keskenyebb falvastagság állhat. Két perforans elégtelenség kezelése szerepel a táblázatban. Azért nem több, mert ezeket az eseteket rendszerint scleroterápiával oldjuk meg. Későbbi értékelés tárgya lesz a lézeres műtét keretében, a beavatkozás részeként elvégzett perforanszárás eredményessége.
A különböző kiújulást elősegítő tényezőket 4. táblázatunk sorolja fel. Jól ismert a túlsúly és a láb túlzott fizikai igénybevétele (3/a, b, c ábra). A terhesség, mint a visszeresség és a kiújulás rizikó tényezője már szintén közismert. A lézeres beavatkozás a recidiva arányt úgy tűnik csökkentette, korábban mások megfigyeléséhez hasonlóan kb. 50%-os kiújulási arányt találtunk, míg a lézeres műtét után ez 38% volt. Így is jelentős hajlamosító tényező (4/a, b ábra). Az extrém méretű varicositas kategóriája eddig nem fogalmazódott meg, inkább a súlyosság és ezzel együtt a szövődmények fellépése jelent a szakirodalomban külön kategóriát (CEAP osztályozás) (2/a, b ábra). A kettő között van ugyan összefüggés, de pl. a külön súlyossági kategóriát jelentő ulcus cruris nem bizonyult a kiújulást elősegítő tényezőnek. Úgy gondoljuk a kiújulásban inkább a véna tágassága, mint a szövődmények fellépése számít. A postthrombotikus varicositast a közlemények nem szerepeltetik statisztikáikban, ugyanis ez általában a felmérésben való részvétel kizáró oka, a mélyvénás reflux olyan erős kiújulásra hajlamosító tényező. Saját anyagunk is ezt igazolja. A kiújult varicositas újabb műtéte ugyancsak közismerten kockázati tényező, a recidiva mértéke mintegy duplája szokott lenni az egyébként elért kiújulás mértékének. A cardialis decompenzáció is ide sorolható, mint a vénás nyomást jelentősen megemelő betegség. Néhány egyéb, felsorolt tényező, mint pl. a varicositas progressziója, továbbá a maradvány varix, vagy amikor nincs recidiv varicositas csak UH-vizsgálat során észlelt saphena törzsi reflux van ? meglehetősen bizonytalanok, további vizsgálatot igényelnek. Az ultrahanggal észlelt reflux egy későbbi, kiszámíthatatlan időpontban jelentkező, de mégiscsak várható recidiv varicositas megjelenésének előjele lehet. Új tényező a tartós anticoagulálás, amelynek a recidiva rizikófaktorakénti megjelöléséhez több beteg követése lesz szükséges (8, 20). Megállapítottuk, hogy kiújult eseteink többsége olyan, akiket a szokásos tanulmányokba be sem választanak, vagy később onnan kizárására kerülnek.
Itt kell szólnunk arról, hogy a műtét 70 éves kor fölötti elvégzését indokoltnak tartjuk. Ennek oka egyrészt a korábbi technikáknál kevésbé megterhelő módszer alkalmazása, másrészt az életkorral növekvő gyakoriságban előforduló varicositas szövődmények megelőzése, valamint az idő előrehaladtával egyre nehézkesebben viselhető kompressziós eszközök elkerülése. Ezek viselése az életkorral súlyosbodó érszűkület vagy bőrbetegség, valamint a kéz ízületi betegsége vagy egyszerű gyengülése miatt is egyre több megfontolást igényelnek (5). Idős korban a lézeres műtét előnye a hagyományossal szemben a beavatkozás gyorsasága, kisebb invazivitása, a kevesebb műtét alatt alkalmazott gyógyszer és a gyorsabb felépülés. Ezen előnyök tekintetében a versenyt a lézerrel jelenleg csak a ragasztós eljárás veheti fel, amennyiben az eset arra alkalmas. Mindezek alapján egy-egy 70 év fölötti beteg esetében a jelentős terhelés, kísérő betegségek vagy kórházi befekvés miatti elutasítás újragondolása indokolt lehet. VSP esetében az idős beteg hason fekvési pozíciója jelenthet problémát, de eseteinkben a műtétet hanyatt vagy oldal - fekvésben is meg tudtuk oldani. Az indikáció elsősorban súlyos krónikus vénás elégtelenség eseteiben, különösen ulcus crurisban kiemelt, amelyek megoldása a beteg életminőségét jelentősen javítja.
A kiújulás szempontjából, az életkoron kívül a betegek nemét, fekély vagy gyulladás, valamint számos karban tartott betegség fennállását is közömbösnek találtuk.
A kiújulás formáját az 5. táblázat mutatja. Lézeres műtét után a tipikus kiújulási forma a recanalizáció, az ACC ANT kitágulása és a perforans elégtelenség (14). Saját anyagunkban is ezek a fő formák. Az általában alkalmazott lézer - technika, pontosabban a SFJ-ban egy vagy több oldalág épen hagyása megelőzi ugyan a neovascularizáció kialakulását, viszont a beömlési oldalágak megőrzése során sokkal több, a hagyományos műtét utáni kiújuláshoz hasonló mennyiségű recidivával kell számolnunk (15). Úgy tűnik, matematikailag jobban járunk a lézeres crossectomiával, ami kivált ugyan néhány neovascularizációt, de a tipikus lézeres műtét utáni recidivaformákat, azaz az oldalág- kitágulást és a re cana lizációt megelőzi. Míg Rasmussen válogatott beteganyagon kb. 5%-os korai kiújulást észlelt, addig saját, válogatás nélküli, gyakran nehéz eseteinkben ez kevesebb mint a fele, 2,4% volt.
Az általunk operált betegek kiújult varicositasának ismételt megoldását nem minden beteg igényli, annak ellenére, hogy ezt ingyen vagy a korábbinál jelentősen kisebb költségért végezzük (5. ábra). Az elutasítás hátterében gyakran az áll, hogy a beteg panaszai a műtéttel megszűntek és az esztétikai szempontot nem tartja fontosnak. Újabb beavatkozással kapcsolatos eredmé - nyeinket 6. táblázatunkban összesítettük. Érdekes lehet, hogy a 92 kiújult esetből 29-nél történt újabb beavatkozás, melyek közül 4 ismételten kiújult (13,8%). A 4 esetből 3 újabb lézeres műtét, 1 pedig hab scleroterápia volt. A recidiv varicositasok újabb kezelése utáni kiújulás relatíve gyakoribb, mint az első műtét után, ezt tehát saját eseteink is igazolják (20).
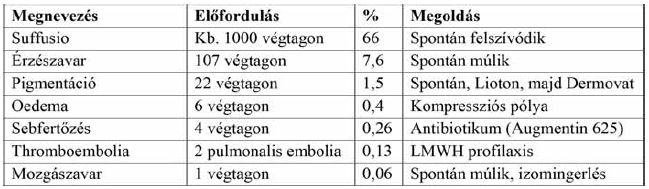
7. Táblázat. Szövődmények.
A lézeres visszérműtét fontos előnyének tartjuk a szövődmények ritkaságát és enyheségét (7. táblázat). Kitűnt, hogy a hagyományos műtét esetében kb. 10%-os gyakorisággal előforduló sebgyógyulási zavar anyagunkban csak ezrelékekben kifejezhetően ritka, enyhe és könnyen megoldható volt. Míg a hagyományos, sebészi beavat - kozásnál a korai műtét utáni szakban gyakori a lágyék - hajlati, összefekvő bőrfelszínek következtében kialakuló sebgyógyulási probléma, elsősorban a sebfertőzés (7). Ez saját hagyományos műtéti anyagunkban kb. 10% volt, amit rendszeres antibiotikum profilaxissal tudtunk megelőzni (2). A lézeres műtéttel lágyéki seb nincs, tehát ez a szövődmény fel sem léphet, ezért túlsúlyos betegeink esetében az endovascularis eljárást javasoltuk már kezdetben is. Az ún. hőablációs módszerek, mint a lézer és a rádiófrekvenciás eljárás ismert szövődménye a bőridegek átmeneti vagy végleges károsodása. A tumescens hűtő oldat alkalmazásával a környező szövetek, így az idegek sérülését kívánjuk megelőzni. Ennek ellenére előfordul, rendszerint átmeneti érzészavar a kezelt saphena törzs lefutásának megfelelően. Elsősorban a comb alsó harmadában, ritkábban a lábszárban 7,6%-ban érzészavar lépett fel, amely részben érzéketlenségben, részben érintésre jelentkező enyhe fájdalomban nyilvánult meg. Ezek 4 eset kivételével egy éven belül elmúltak. Ez súlyos panaszt nem okozott, hiszen ennek megjelenését a betegek spontán nem is említették, csak rákérdezésre mondták el. Vannak esetek, amikor az érzészavar lokalizációjából egyértelműen a lézer, máskor a phlebectomia tehető felelőssé a kialakult állapotért. Említésre méltó megfigyelés, hogy a lágyékban és a comb felső harmadában nagyobb energiamennyiséget adtunk le, mint a láb distalisabb részeire, ennek ellenére itt érzészavar egyetlen esetben sem lépett fel.
Egy VSP-műtétet követően, a láb öregujj mozgatásának hosszan tartó zavara jelentkezett. A parva beömlése egy olyan anatómai hely, ahol a n. tibialis posterior a VSP-hoz közel fut, ezért hősérülése előfordulhat. Nekünk egyetlen ilyen esetünk volt. Az idegek ultrahangos feltérképezése csak kivételes esetekben, megfelelő készülék alkalmazásával sikeres, ezért inkább az óvatosságot, a v. popliteától távolabbi kezelést és a bőséges, előzetes tumescens oldat befecskendezését javasoljuk (23).
Thromboembolia anyagunkban az LMWH bevezetése és a betegek leleteinek kellő értékelése óta nem fordult elő. A szakirodalom, a hő indukálta thromboembolia (EHIT) kérdéskörének tárgyalása során óvatosságra int ugyan, de az LMWH rutinszerű alkalmazását nem javasolja (24). Ennek ellenére mi bevezettük és hatásosnak tartjuk.
Következtetés. Eredményeink elsősorban arra a ritkán megjelenített kérdésre adhatnak választ, hogy a tanulmányokból különböző okokból kiszorult betegek esetében ? mint előre haladott életkor, túlsúly, kísérőbetegség, gyermekvállalás, kiújult varix ismételt műtéte, stb. ? mennyivel nagyobb a kiújulás kockázata, valamint milyen típusú kiújulásra számíthatunk. Fontosnak tartottuk a bemutatott módszer és a szövődmények kapcsolatát is, melyből jól látható, hogy ebben a kérdésben is jó irányban haladunk.
A fenti eredményeket elsősorban az adatok szűkössége miatt lehet kritikával illetni, melyek hátterében a betegek kontrollmegjelenéseinek hiányosságai állnak. Ennek ellenére úgy gondoljuk, 10 év tapasztalata információval szolgál arról, hogy a lézeres visszérműtét más publikációkban említettekkel ellentétben, annál jelentősen szélesebb körben, eredményesen használható. Szubjektív véleményünk szerint vannak a módszernek hiányosságai, de jelenleg több szempontból is a legjobb eljárás ? ugyanakkor reméljük, lesz még jobb is!
Irodalom
- Navarro I., Min R., Boné C.: Endovenous laser: A new minimally invasive method of treatment of varicose veins. Preliminary observations using an 810 nm diode laser. Dermatol. Surg. 2001; 27:117?122.
- Bihari I., Molnár Gy., Garcia J.: Módosított visszér - műtéttel elért eredményeink. Orv. Hetil. 1987; 128:463? 467.
- Proebstle T. M.: Endovenous laser for saphenous vein ablation. In: The Vein book. Ed.: Bergan J., Academic Press, Amsterdam, Boston, Heidelberg, London. 2007, 267?273.
- Zernoviczky F., Marton E., Kanalikova K., Tomka J., Sefranek V., Dvoracek P., Stais M., Standler P., Bihari I., Olah Z.: RFA (radiofrequency ablation) ? an endovenous crossectomy: multicenter prospective study Bratislava, Prague, Budapest. International Angiology. 2012; 31:198.
- Hamel-Desnos C., P. Desnos P., F-A Allaert F-A, Kern P. és mtsai: Thermal ablation of saphenous veins is feasible and safe in patients older than 75 years: A prospective study (EVTA study). Phlebology 2015; 30:525?532.
- Enzler M. A., Russell D., Schimmelpfennig J.: Thermal Ablation in the Management of Superficial Thrombophlebitis. Eur. J. Vasc. Endovasc. Surg. 2012; 43:726?728.
- Defty C., Eardley N., Taylor M., Jones D. R., Mason P. F.: A comparison of the complication rates following unilateral and bilateral varicose veins Surgery. Eur J Vasc Endovasc Surg 2008; 35:745?749.
- Bihari I., Ayoub G., Bihari A.: Lézeres visszérműtéttel szerzett ötéves tapasztalatok. Orv Hetil. 2012; 153:1863?1869.
- Bihari I., Puskás A., Delfrate R., Franceschi C.: Varicositas ultrahangos haemodynamikai vizsgálatának manőverei. Érbetegségek, 2016; 23(2):3?9.
- Wittens C., Davies A. H., Bćkgaard N., Broholm R., Cavezzi A., Chastanet S. és mtsai: Management of Chronic Venous Disease. Clinical Practice Guidelines of the European Society for Vascular Surgery (ESVS). Eur J Vasc Endovasc Surg. 2015; 49:678?737.
- Dumantepe M., Uyar I.: Comparing cold and warm tumescent anesthesia for pain perception during and after the endovenous laser ablation procedure with 1470 nm diode laser. Phlebology, 2015; 30(1):45?51.
- Bihari I.: Visszérbetegség és kezelése. Á+B Kiadó, Budapest, 2004.
- Bihari I., Zernoviczky F., Dragic P., Bokros Sz., Ayoub G., Bihari P.: Crossectomia lézerrel. Érbetegségek, 2015; 22:123?131.
- Sömjén M. Gy.: Maradvány és kiújult varixok. Érbetegségek, 2011; 18:67?73.
- Rasmussen L. H., Lawaetz M., Bjoern L., et al.: Randomized clinical trial comparing endovenous laser ablation, radiofrequency ablation, foam sclerotherapy and surgical stripping for great saphenous varicose veins. Br. J. Surg. 2011; 98:1079?87.
- Christenson J. T., Gueddi S., Gemayel G., et al: Prospective randomized trial comparing endovenous laser ablation and surgery for treatment of primary great saphenous varicose veins with a 2-year follow-up. J. Vasc. Surg. 2010; 52:1234?1241.
- Mendes-Pinto D., Bastianetto P., Lyra L. C. B., Kikuchi R., Kabnick L.: Endovenous laser ablation of the great saphenous vein comparing 1920-nm and 1470-nm diode laser. Internat Angiol 2016; 35(6):599?604.
- Corcos L., Dini S., De Anna, D., et al.: The immediate effects of endovenous diode 808-nm laser in the greater saphenous vein: Morphologic study and clinical implications. J. Vasc. Surg. 2005; 41:1018?1025.
- Doganci S., Demirkilic U.: Comparison of 980 nm laser and bare-tip fibre with 1470 nm laser and radial fibre in the treatment of great saphenous vein varicosities: A prospective randomised clinical trial. Eur. J. Vasc. Endovasc. Surg. 2010; 40:254?9.
- Perrin M. R., Guex J. J., Ruckley C. V., dePalma R. G. , Royle J. P., Eklof B., Nicolin P., Jantet G.: Recurrent varices after surgery (REVAS) a consensus document. Cardiovasc Surg 2000; 8:233?245.
- Perrin M.: Recurrent varicose veins: incidennce, etiology and the best strategy for management. in: Advances and controversies in vascular medicine vascular surgery and endovascular interventions. Eds: Gloviczki P., Shields R. C., Bjarnason H., Becquemin J. P., Gloviczki M. L., Edizioni Minerva Medica Torino 2011; 37?379.
- Hetényi A., Kaszás F., Nemecz P.: Korai recidiva Trendelenburg-Madelung műtét és radikális varicectomia után. A sebész felelőssége. Orv. Hetil. 1976; 117:2963.
- Kerver A. L. A., van der Ham A. C., Theeuwes H. P., Eilers P. H. C., Poublon A. R., Kerver A. J. H., Kleinrensink G. J.: The surgical anatomy of the small saphenous vein and adjacent nerves in relation to endovenous thermal ablation. J Vasc Surg 2012; 56:181?8.
- Sermsathanasawadi N., Voravitvet T. Y., Chinsakchai K., Wongwanit C., Ruangsetakit C., Mutirangura P.: Phlebology. 2016; 31(8):582?7.
Levélcím: Dr. Bihari Imre
Ez az e-mail-cím a szpemrobotok elleni védelem alatt áll. Megtekintéséhez engedélyeznie kell a JavaScript használatát.
Érbetegségek: 2017/1. 15-25. oldal


