A krónikus vénás elégtelenség következtében kialakuló ulcus eruris gyakori betegség, kezelése költséges. A magas költségek fő oka az, hogy a sebkezelésben, a krónikus vénás elégtelenség komplex ellátásában kialakítóit konszenzus elveit nem alkalmazzák széles körben azok, akik az ulcus eruris venosum kezelését vállalják. A vénás elégtelenség kompressziós kezelése a sebgyógyulás sikere érdekében nélkülözhetetlen. A szükséges segédanyagok (rövid niegnyúlásií pólyák) rendelkezésre állnak. A korszerű sebkezelés elveinek megfelelően kezelhetők a nehezen gyógyuló sebek, mert a sebkötöző szerek széles választéka elérhető. A sebkötöző anyagok alkalmazásának előírásait azonban a költséges kezelőanyagok használata esetén különösen fontos betartani, mert egyébként váratlan szövődmények alakulhatnak ki, és a kezelés költségei emelkednek.
Érbetegségek: 1998/3. - 107-116. oldal
KULCSSZAVAK
krónikus vénás elégtelenség, ulcus eruris, sebkezelő program, kompressziós kezelés
Bevezetés
A krónikus sebek gyógykezelésében általában az a célravezető, ha sebkezelő programot határozunk meg. A következő kérdésekre kell válaszolnunk: a seb kialakulásának oka (diagnózis), a seb típusa (nekrotikus, granulációs, hámosodó), hatékony kezelés meghatározása (nekrektómia, desinfekció, granuláció és a hámosodás elősegítése). Jelen munkával az volt a célunk, hogy a Johnson and Johnson Medical által forgalmazott sebkezelő anyagok családját alkalmazzuk krónikus, nehezen gyógyuló sebek kezelésében. A vizsgálatba beválasztott betegek esetében a diagnózis ulcus cruris venosum volt, a sebek a krónikus vénás elégtelenség következtében alakultak ki (a Doppler-index nem volt alacsonyabb 0,9-nél). A kezelési protokollba beválasztott betegek állapotának meghatározásához a klinikai (C), etio- lógiai (E), anatómiai (A) és pathológiai (P) jellemzőket használtuk, azaz a nemzetközi társaságok egységes, ún. CE- AP osztályozáson alapuló elveit (2, 3, 5). A sebek típusát a vizsgálat kezdetén meghatároztuk, a klinikai tüneteket pontoztuk, az állapotváltozást hetente ellenőriztük, a javulást a pontszámok alapján értékeltük. A sebkezelő család tagjait (NU-gél, Actisorb Plus, N-A dressing, Inadine, Tielle, Bioc- lusive) a sebtípusnak megfelelően alkalmaztuk. A sebkezelés hatékonyságát a beteg életminőségét legjobban meghatározó fájdalom és odor súlyosságának a változásával is mértük. A krónikus vénás elégtelenség és a kísérő ödéma kezelésében alapvető kompressziós pólya kezelést minden esetben folyamatosan végeztük.
Anyag és módszer
A vizsgálatba 20 beteget vontunk be (férfi: 7, nő: 13, átlagéletkor: 71 év), akiknél az ulcus cruris (venosum) kezeletlen volt, kórházi tartózkodást igényeltek (kor, kiterjedt fekély, általános állapot miatt), és megfelelő együttműködést fejtettek ki. A vizsgálat a GCP előírásainak megfelelően, protokoll alapján történt. A nyílt, prospektív vizsgálatot 1997. májusa-novembere között végeztük. A kezeléseket és a klinikai tünetek ellenőrzését négy héten át folytattuk. A kezelésbe nem vontuk be a következő okok miatt kialakult lábszár sebeket: obliteratív artériás érbetegség, diabetes mellitus, trauma okozta fekély, valamint antibiotikum kezelés alatt álló beteg. Bakteriológiai vizsgálatot minden beválasztandó betegnél végeztünk a kezelés megkezdése előtt. Azokat a betegeket, akiknél klinikailag súlyos infekció jeleit észleltük (láz, cellulitis, lymphangitis), vagy a Streptococcus pyogenes kolonizáció a kritikus határt meghaladta, valamint a methicillin rezisztenciát mutató Staphylococcus aureus (MRSA) eseteket kizártuk a vizsgálatból. A klinikai tünetek pontozása a nemzetközi konszenzus alapján történt (2): fájdalom (0 = nincs, 1 = erős, 2 = gyógyszeres kezelést igényel), ödéma (0 = nincs, 1 = mérsékelt, 2 = súlyos), lipodermatosclerosis (0 = nincs, 1 = lokalizált, 2 = kiterjedt), pigmentáció (0 = nincs, 1 = lokalizált. 2 = kiterjedt), ulcus nagyság (0 = nincs, 1 = < 2 cm2, 2 = > 2 cm2 ), ulcus fennállás (0 = nincs, 1 = < 3 hónap, 2 = > 3 hónap), ulcus kiújulás (0 = nincs, 1 = egyszer, 2 = többször), ulcus szám (0 = nincs, 1 = egy, 2 = több). A klinikai tünetek ellenőrzését és a pontozást hetente végeztük.

1. ábra.
Postthromboticus syndroma, ulcus cruris. A fekélyt nekrózis, bűzös váladék fedi, a sebszél felhányt, a környező' bőr gyulladt, fájdalmas. Nekrotikus-váladékozó fekély: Nu-gél kezelést kezdünk.
Nekrotikus seb. A sebalapot száraz vagy nedves massza fedi, amely elhalt szövetekből áll, a sebszél és a környező bőr gyakran gyulladás jeleit mutatja. A váladék bűzös, a beteg fájdalmat érez (1. ábra). A Nu-gél alginát tartalmú hydrogél, 25 g-os steril kiszerelésben, műanyag flakonban. A nekrotikus sebalapra csapvizes lemosás után, spatulával vittük fel a Nu-gélt, a sebet gézlapos kötéssel fedtük. A seb környezetében a bőrt 1% szalicil-vazelines kenőccsel véd- tíik. A kezelés első öt napján a kötést naponta cseréltük, és ellenőriztük, van-e még nekrózis a sebalapon. Általában 10- 12 napig tartott a nekrotikus anyagok eltávolítása.

2. ábra.
A nekrózis részben megszűnt, a seb jellegzetesen "megnagyobbodott" a nekrotikus szövetek autolysise következtében. A váladékozó fekélyre nedvszívó Actisorb Plus sebfedőt helyeztünk, amelyet Inadine kötszerrel váltogatva alkalmaztunk.
Váladékozó, fertőzött seb I. Nagy mennyiségű váladékot termelő, odorózus seb, a környező bőr általában gyulladt. Erre a sebtípusra Actisorb Plust alkalmaztunk, amely ezíist- nitráttal átitatott aktív szenet tartalmazó kötszer, porózus tasakban. A kötszer 50 darabos kiszerelésben, kétféle méretben (10,5 cm x 10,5 cm és 19 cm x 10,5 cm) áll rendelkezésre. A kötszer nagy fajlagos felületénél fogva képes megkötni a sebváladékot és jó abszorbeiós kézsége következtében elnyeli a pangó váladék bűzét, ezáltal javul a beteg komfort érzete (2. ábra). Az Actisorb Plus cseréjét első alkalmazás esetén a második-harmadik napon elvégeztük, hogy ellenőrizzük a sebalap és a környező bőr állapotát. A kötszer nedvszívó hatása következtében ugyanis a seb körüli bőrt kiszárítja, és a sérült bőr fokozottan macerálódhat a seb váladéktól. A seb környékét ezért ellenőrizni és védeni kell (Ung. refrigerans FONO). Amennyiben a seb környékének bőre ép az első sebkontrollok alkalmával, akkor a kötszert elegendő hetente 1-2 alkalommal cserélni. A csere alkalmával a sebalapon felgyülemlett váladékot csapvízzel vagy fiziológiás konyhasóval távolíthatjuk el. Előfordul, hogy az erősen tapadó szenes kötszer beleragad a sebalap szöveteibe, ilyenkor az eltávolítás fájdalmas és a sebalap erősen vérzik. Ennek elkerülésére javasolt N-A dressing alkalmazása. Az N-A dressing kötött, viszkóz selyem alapanyagú kötszer. Kétféle méretben (9,5 cm x 95 cm, 40 db/karton és 19 cm x 9,5 cm, 25 db/karton) áll rendelkezésre. Az N-A dressing három dimenziós horgolt selyemszálakból álló kötszer, ezért igen kis felületen érintkezik a sebalap szöveteivel, ennek következtében nem ragad a sebbe. A seb előzetes csapvizes vagy fiziológiás konyhasós lemosása után helyezhető a sebalapra a steril kötszer, amelynek nagysága a kívánalom szerint alakítható, szabható, mert speciális szerkezeténél fogva az anyag nem foszlik.
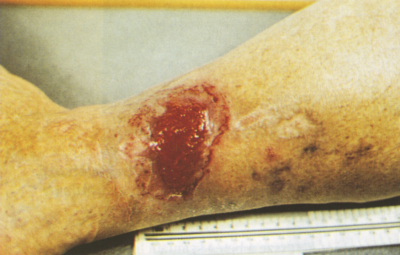
3. ábra.
A granulálódó seb kezelésében (4. hét) Tielle sebfedő alkalmazását vezettük be. A beteg ebben a kezelési fázisban már járóbetegként kezelhető.
Váladékozó, fertőzött seb, II. A sebalapről eltávolított nekrotikus massza után váladékozó, baktériumokat tartalmazó sebalap válik láthatóvá. Ebben a fázisban az infekció és a baktériumok kolonizációja ellen kell küzdeni, ezért alkalmaztuk az Inadine nevű, povidone jóddal impregnált viszkóz selyem alapanyagú kötszert. Az Inadine 250 darabos kiszerelésben, 5 cm x 5 cm és 9,5 cm x 9,5 cm méretekben áll rendelkezésre. A kötszer különlegesen kiképzett szerkezeténél fogva igen kis felületen érintkezik a sebalap szöveteivel, ezért nem tapad a sebbe. Csapvizes vagy fiziológiás konyhasós lemosás után a seb nagyságának megfelelően szabtuk az Inadine-t, mert a kötszer vágás következtében nem foszlik. Ez azért is előnyös, mert a seb környéki beírt a kötszer hatóanyaga nem irritálja. A povidone jód víz- oldékony, ezért a borról könnyen lemosható, a sebben pedig magas jód koncentráció érhető el. Alkalmazás előtt tisztázni kell, hogy nincs-e a betegnek jódérzékenysége. Az Inadine akkor alkalmas a fekély dezinficiálására, ha a fertőzésnek nincsenek általános tünetei (láz, cellulitis, lymphangitis). Kötszerváltás akkor szükséges (általában 4-5 naponként), ha a jóddal impregnált, barna színű szövet fehérré változik, a jódtartalom elvesztése következtében. A seb környéki bőr védelmére Ung. refrigerans FONO készítményt használtunk. Erősen vérzékeny sebek esetében az Inadine kezelést nem alkalmaztuk.
Granulálódó seb. A sebalap már csak mérsékelten váladékos, színe rózsaszínű vagy élénk vörös, a sebszélek menetesek. Erre a sebtípusra Tielle elnevezésű hydropolimert alkalmaztunk, amely permeabilis sebragasztó fedőréteget és a sebváladék felszívására alkalmas polyuretan párnát tartal- naz (3. ábra). Különböző nagyságokban (18 cm x 18 cm, 15 cm x 20 cm és 11 cm x 11 cm) kerül forgalomba, 25-25, illetve 50 darabos kiszerelésben. A kötszer szerkezeténél fogva biztosítja a nedves sebkezeléshez szükséges viszonyokat: a polyuretan párna nagy abszorpciós képességénél fogva felszívja a sebváladékot, felveszi a seb alakját, a kötszer nem ragad a sebbe, a permeabilis fedőréteg lehetővé teszi a folyadék elpárolgását anélkül, hogy mikrobák jutnának a sebbe. A bőrbarát ragasztó általában nem irritálja a seb környéki bőrt, azonban azokban az esetekben, ha a seb környéke macerált vagy a bőr gyulladt, nem alkalmaztuk, mert bőrvédelem a ragasztó miatt nem végezhető. A Tielle-t elegendő 4-7 naponként cserélni. A kötéscserénél csapvízzel vagy fiziológiás konyhasóval történik a sebtisztítás.
Hámosodó seb. A sebalapon élénk vörös granulációs szövet és hámszigetek vannak, a seb szélei menetesek. Erre a sebtípusra Bioclusive nevű, félig áteresztő polyuretan filmkötszert alkalmaztunk (4. ábra). A filmkötszer választható nagysága 5,1 cm-től 25 cm-ig terjed, 400 és 80 darab / karton kiszerelésben áll rendelkezésre. Az öntapadós filmkötszert a sebalap csapvízzel vagy fiziológiás konyhasóval való megtisztítása után vittük fel a sebre, miután a seb körüli bőrt szárazra töröltük. Elsősorban arra kellett vigyáznunk, hogy ne maradjon levegőbuborék a kötszer alatt, és hogy a film a bőrre pontosan, ránctalanul illeszkedjen. Az átlátszó kötszer alatt a sebalap állapota jól megítélhető, cserére akkor van szükség, ha a váladék elemeli a filmet (általában 4-6 naponként). Macerált, gyulladt sebkörnyékre nem alkalmaztunk Bioclusive-t.

4. ábra.
A kezelés 5. hetében Bioclusive filmkötszert helyeztünk a sebre. A kezelés 7. hetében a seb gyógyult.
Eredmények
Az volt a célkitűzésünk, hogy súlyos, elhanyagolt, kezeletlen állapotban lévő, kórházi kezelést igénylő fekélyes betegek esetében vizsgáljuk a kötszercsalád hatását. A klinikai tüneteket pontoztuk (ld. módszer), és hetente ellenőritük a tünetek súlyosságának változását, amit diagrammon ábrázoltunk (5. ábra). Az összes tünet pontszáma a kezelés négy hete alatt nem változott jelentősen, ami nem is volt várható, hiszen olyan tünetek kerültek az értékelésbe, amelyek változása a sebkezelés sikerével nem változik párhuzamosan (például dermatosclerosis, pigmentáció stb.). Külön kiemelve hasonlítottuk össze a beteg számára legsúlyosabbnak ítélt tünet, a fájdalom mértékének alakulását.
Azt találtuk, hogy a nekrotikus lepedék megszüntetése, a debridement végrehajtása (Nu-gél, Actisorb Plus) már az első hét után jelentősen csökkenti a fájdalmat (5. ábra). A fájdalom megszűnt a második héten 7, a harmadikon 14 és a negyediken 16 betegnél. Kiemelve értékeltük az ödéma és a gyulladás csökkenését, mert ezek a tünetek nemcsak a hatékony sebkezelésben, hanem a vénás elégtelenség javításában is igen fontosak. A komplex kezelés alatt azt értjük, hogy a sebkezelést mindig kiegészítettük a rövid megnyúlású kompressziós pálya kezeléssel. Az ödéma a második héten 18 betegnél megszűnt, ami a betegek életminőségében, aktív mozgásában jelentős javulást eredményezett (5. ábra). A vizsgálatba bevont 20 ulcus cruris közül 3 esetben észleltük a fekély begyógyulását.
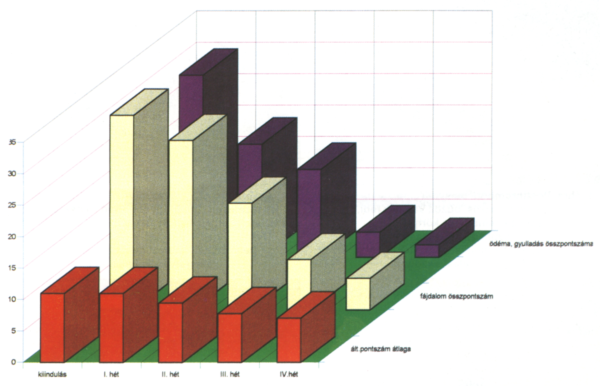
5. ábra.
A diagram az eredményeket foglalja össze, hetenként mutatva a seb állapotában bekövetkező változásokat. A klinikai tünetek összpontszáma (első sor) lassúbb ütemű javulást mutat. Jelentősen csökkent a kezelés hatására a fájdalom (második sor) és az ödéma (harmadik sor).
Megbeszélés
A krónikus vénás elégtelenségben a lábszárfekély kialakulásának elsődleges oka a megnövekedett perifériás vénás nyomás. A kórosan megváltozott hemodinamikai és hemor- heológiai folyamatok okozzák az endothel sejtek és a keringő fehérvérsejtek adhézióját, a fehérvérsejtek "margináció- ját", majd degranulációját, amelynek következtében proteolytikus enzimek szabadulnak fel, igen aktív, ún. szabad gyökük keletkeznek, károsodik az érfal. A vénás kapillárisok oldalán létrejött pathológiás folyamatok áttevődnek az artériák és a nyirokerek területére is, s ezáltal szöveti hypoxia és nyiroködéma súlyosbítja a mikrocirkulációs zavart. A kóros folyamatok összessége okozza azokat az elváltozásokat, amelyek a krónikus vénás elégtelenség klinikai képét jellemzik: teleangiektazia, varicositas, pigmentáció, derma- tosclerosis, bór atrophia, ulcus (2, 3, 5). A normál sebgyógyuláshoz szükséges cytokinek, növekedési faktorok bonyolult reguláció következtében termelődnek a kötőszöveti sejtekben, endothel sejtekben, fehérvérsejtekben, hámsejtekben stb. Nem pontosan ismert, hogy ez a regulációs mechanizmus miként károsodik vénás elégtelenségben olyan módon, hogy a sebgyógyulás nem következik be.
Amikor sebgyógyításra törekszünk, három alapvető kérdést tehetünk fel. Mi okozta a sebet, miként lehet a devascularizált szöveteket (a sebet) fedő nekrózist megszüntetni, milyen módszerekkel lehet a gyógyulást (granulációt, há- mosodást) elősegíteni? A krónikus vénás elégtelenség talaján kialakult ulcus cruris komplex kezelése annak ellenére nem megoldott kérdés, hogy konszenzus van a diagnosztikában, a sebkezelés elveiben és a krónikus vénás elégtelenség kompressziós kezelésének módjában (7), (8). Ennek elsősorban az az oka, hogy a korszerű kezelés elvei nem általánosan váltak ismertté a kezelést végző orvosok között. A kezelés szakszerű végrehajtását nehezíti, hogy bár a korszerű sebkezelő anyagok lehetővé teszik a járóbeteg ellátást az ulcusos betegek számára (4), a járóbeteg rendeléseken nem minden esetben végzik szakszerűen a beteg általános állapotához, a seb típusához, a környező bőrhöz, az alapbetegséghez alkalmazandó komplex kezelést. Nehezíti a sebkezelés végrehajtását, hogy a betegek tájékoztatása és gyakran együttműködése nem optimális. A sebkezelés elveiről létrejött nemzetközi konszenzus (6, 9, 10) javaslatot tesz a nekrotikus, fertőzött, granulálődó és hámosodó sebtípusok kezelésére.
Nekrotikus sebek kezelésében a debridement lehetőségei (mechanikus, sebészi, enzimes, autolytikus) közül jelen vizsgálatainkban Nu-gél elnevezésű hydrogélt használtunk, amely autolysis következtében távolítja el az elhalt szöveteket a sebalapról. Előnyös, hogy a gél jelentős mennyiségű nekrotikus anyagot köt le, s ugyanakkor nedvesen tartja a sebalapot. Megfigyeléseink szerint gyorsan csökkenti a seb bűzösségét és a gyulladás enyhülése miatt a fájdalmat is (5. ábra) Az autolysis következtében a sebalapon és a sebszéleken a nekrotikus szövetek eltávolítása miatt a seb látszólag növekszik, ami a tapasztalatlan alkalmazót félrevezetheti (1. ábra). A váladékképződés a nekrotikus anyagok "elfolyósodása" következtében átmenetileg fokozódhat. A kompressziós pólyák felhelyezése előtt a pólya elszennyeződését akadályozó védőkötés szükséges. A kompressziós pólyákat természetesen gyakrabban kell az előírásnak megfelelően tisztítani.
Váladékozó, fertőzött sebek esetében a kötszercsaládból az Actisorb Plust akkor alkalmaztuk, amikor a váladék igen bőséges és bűzös volt (2. ábra). Az Actisorb Plus nagy mennyiségű váladék abszorbciójára képes, és gyorsan csökkenti az odort és a beteget talán leginkább kínzó fájdalmat (5. ábra).
A povidone jódot tartalmazó Inadine-t fertőzött, de kevésbé váladékozó sebek kezelésére alkalmaztuk. Az Inadine kezelést gyakran kombináltuk Actisorb Plus alkalmazásával, azokban az esetekben, amikor átmenetileg nagy fokú váladékozás lépett fel (2. ábra). Konszenzus konferencia foglalkozott kiemelten a fertőzött ulcusok helyi desinficiálá- sának kérdésével és a jódos sebkezelőkkel. In vitro vizsgálatok sejttenyészetekkel azt bizonyították, hogy a jodinok serkentőleg hatnak a tumor necrosis faktort (TNF-alfa) termelő makrofágok számának a növekedésére. A makrofágok a cytokinek termelése révén hatnak a sebgyógyulásra. A TNF-alfa ún. pre-inflammatory cytokine, amely a gyulladásos reakciókban résztvevő sejtek számának növelésével, páldául a baktériumok megsemmisítését végző polimorf magvú leukocyták számának növelésével előnyösen befolyásolják a sebek feltisztulását. A jodinok továbbá védik a szöveteket a szabad gyökök oxidatív stresszt okozó hatásától is (6). Irritatív dermatitist az Inadine alkalmazásánál nem észleltünk (11). A kompressziós pólya felhelyezése előtt védőkötést ajánlatos helyezni a sebre.
A granulálódé sebek kezelésére a Tielle hydropolymer kötszer alkalmas. A polyuretan sebpárna biztosítja a nedves sebkezelés körülményeit: a granulálődó, fertőzésmentes sebalap és a sebszélek már tudják hasznosítani a sebváladékban lévő cytokineket, növekedési faktorokat. A kötszert elegendő 5-7 naponta cserélni (3. ábra). A beteg mosakodhat és a kompressziós pólyát egyéb védőkötés nélkül alkalmazhatja. A seb körüli bőr macerálódását meg kell akadályozni.
A hámosodó seb kezelésénél fontos a felülfertőződés megakadályozása, a megfelelő nedvességű és hőmérsékletű környezet biztosítása ahhoz, hogy a hámsejtek osztódását és differenciálódását biztosító növekedési faktorok hatása érvényesülhessen. A Bioclusive polyuretan filmkötszer öntapadó módon rögzül a seb körüli bőrön, és mivel átlátszó, a sebalap állapota a kötszer eltávolítása nélkül ellenőrizhető. A kompressziós pólya alkalmazása előtt a Bioclusive fölé javasolt védőkötést tenni. A filmkötszert a seb gyógyulásáig kell alkalmazni (4. ábra).
A korszerű sebkezelő programoktól az várható, hogy a nehezen gyógyuló sebek kezelésében lecsökkentik a kórházi tartózkodás idejét, mert a sebgyógyulás bizonyos szakaszaiban nem kell naponta sebellenőrzést végezni, hanem elegendő 5-7 naponként kötést cserélni. Az ún. nedves sebkezelés csökkenti az ápoló személyzet munkáját. Mindezek költségkímélő módon hatnak az ellátásban. Nagyon fontos szempont, hogy a korszerű sebkezelés csökkenti a beteg fájdalmát, a kínzó odort, és ezáltal a beteg életminőségét javítja (5. ábra). Mindezen előnyök azonban csak a szakszerű alkalmazás esetén érvényesülnek. (Például: a sebtisztítás módja nem Neomagnol, a választott kötszernek a seb típusához kell igazodnia.) Abban az esetben, ha a sebkezelés és a krónikus vénás elégtelenséghez társuló ulcus kezelésében nem következik be minőségi változás, elveszítjük a kezelő programok előnyeit, növeljük a költségeket, rontjuk a kezelésre használt segédeszközök hitelét.
Irodalom
- Bradbury, A. W., Murie, J. A., Ruckey, C. V.: Role of leukocyte in the pathogenesis of vascular diseasc. Br. J. Surg., 80: 1503-1512 (1993).
- Consensus Statement. Classification and Grading of Chronic Venous Disease in the Lower Limb. Phlebology, 10: 42-45 (1995).
- Daróczy J.: A krónikus vénás elégtelenség - ulcus cruris betegség - korszerű szemlélete. Háziorvosi Továbbképző Szemle, 1: 58-62 (1997).
- Falanga, V.: Occlusive Wound Dressings. Arch. Dermatol., 124: 872-877 (1988).
- Hetényi A.: Az alsó végtag krónikus vénás elégtelenségének klasszifikáció ja és a súlyosság mértékének megállapítása. Érbetegségek, 3: 21-24 (1996).
- Moore, K., Thomas, A., Harding, K. G.: Iodine released by idosorb may act to stimulate wound macrophage secretion of TNF. ETRS, 4: 6-7 (1997).
- Myers, M. B., Rightor, M., Cherry, G.: Relationship between oedema and the healing rate of stasis ulcers of the leg. Am. J. Surg., 124: 66-68 (1972).
- Partsch, H.: Compression Therapy of the Legs. J. Dermatol. Surg. Oncol., 17: 799-805 (1991).
- Roberts, C.: Hydrogels as Debriding Agents. ETRS, 2: 5-6 (1995).
- Schmidt, R. : Redox homeostasis and microbial colonization of healing wounds: new insights into the energy economy of healing wounds. J. Anaest. und Int. Behandlung, 3: 26- 31 (1996).
- Wilson, C. L. et al.: High incidence of contact dermatitis in leg ulcer patients - implications for management. Clin. Ex- per. Derm. 16: 250-253 (1991).
Dr. Daróczy Judit
Szent István Kórház, 11. sz. Bőrgyógyászat
1195 Budapest, Jahn F. u. 62-66.
Érbetegségek: 1998/3. - 107-116. oldal


