Az I. rész folytatása
Írták:
DR. DARÓCZY JUDIT, Medoc Egészségközpont és Kelen Kórház, Budapest,
DR. KOVÁCS L. ANDRÁS, PTE KK Bőr-, Nemikórtani és Onkodermatológiai Klinika, Pécs,
DR. TÓTH CSABA, Kenézy Gyula Kórház és Rendelőintézet, Debrecen,
DR. SZOLNOKY GYŐZŐ, SZTE Bőrgyógyászati és Allergológiai Klinika, Szeged,
CSERNUS MARIANN, egyetemi okleveles ápoló, Magyar Egészségügyi Szakdolgozói Kamara, Budapest
DR. HUNYADI JÁNOS, Magyar Sebkezelő Társaság elnök, Budapest,
DR. SUGÁR ISTVÁN, Magyar Sebkezelő Társaság társelnök, Budapest,
DR. BIHARI IMRE, MAÉT Phlebol. Szekció elnök, Budapest,
DR. MECSEKY LÁSZLÓ, Diabétesz Láb Szövetség elnök, Budapest,
DR. SZOKOLY MIKLÓS, Péterfy Sándor Kórház, Budapest
Érbetegségek: 2014/4. - 123-135. oldal
16. Helyi sebkezelés
16.1. Enzimtartalmú szerek
Oldják és ezáltal eltávolíthatóvá teszik az elhalt és fertőzött szöveteket:
- kollagenáz, proteáz (Iruxol Mono kenőcs).
Fertőtlenítő szerek után, csak bő vizes öblítést követően használhatók, mert egyébként az enzimek elbomlanak, és nincs meg a kívánt enzimatikus hatás.
Sebkezelési hibák: dezinficiens ecsetelők utáni vizes lemosás (lehet csapvíz, steril fiziológiás konyhasó vagy Ringer-oldat) elmaradása (C evidencia).
16.2. Antimikróbás hatású ecsetelők
A leggyakrabban ajánlott hatékony antimikrobás ecsetelők:
- Betadine (povidone iodine),
- Prontosan (polihexanid- decylenamidopropyl-betain),
- Octenisept(2-phenoxyethanol, octenidindihidro- klorid).
Egyes fertőtlenítő oldatoknak (pl. Neomagnol, hydrogen peroxid, káliumpermanganát) lehetnek mellékhatásai, ezért javasolt ezeket a sebről 5-6 perces hatásidő kivárása után vizes öblítéssel eltávolítani.
- a toxikus hatás nemcsak a baktériumokat, mikrobákat pusztítja el, hanem a hám- és kötőszöveti sejteket is, a károsodott szöveti sejtek nem képesek a növekedési faktorok termelésére,
- a sebalapon maradt dezinficiensek irritációt, nem kívánt gyulladást okoznak (leukocytosis),
- a seb környékére jutott dezinficiensek irritálják a bőrt, macerációt és ekcémát okoznak.
Mercurochrom (higany tartalmú ecsetelő) használata nem javasolt: elégtelen az antimikrobás hatása, megfesti a szöveteket, ami a vizsgálatot nehezíti, toxikus!
16.3. Sebhintőpor, granulátumok
Nem összetételük vagy hatóanyaguk, hanem fizikai tulajdonságaik por, száraz granulátum- miatt nem javasolt a mély, erősen váladékozó vagy nekrotikus sebekre. Az ok, hogy a por a sebváladékkal "sarat" képez, ezáltal szinte beleragad a szövetekbe, nem távolítható el tökéletesen és ezért fokozza az infekció rizikót.
Hatás: nedvszívás, váladék összegyűjtése.
Javasolt: tiszta sebalap, felületes seb < cm, meneteles sebszél, granulálódó seb.
Nem javasolt: nekrotikus seb, mély seb > 3mm, alávájt szélű seb, roncsolt seb
16.4. Jód-, szalicil tartalmú externák
Povidon ionide tartalmú kenőcs, hatékony antimikrobás hatású. Jódérzékenység gyanúja esetén epikután tesztet kell végezni, pajzsmirigybetegségben adása hosszú ideig (5-6 hét) nem javasolt.
Borosalicylat tartalmú kenőcs az Ung. ad Vulnera FoNo, antimikrobás és hámosító hatású. A különböző százalékban (3-5%) szalicilt tartalmazó kenőcsök antimikróbás hatásúak és oldják a fehérjéket. Hatásuk azonban az ép bőrt is érinti és alkalmazásukkor gyakori a maceráció a seb környéken, ami gyulladást és a seb megnagyobbodását eredményezi. Nagy területen alkalmazva, 25-30 cm2-t meghaladó nagyságú sebfelületről hosszas alkalmazás után nagyobb mennyiség szívódik fel, ami vérzékenységet, és általános tüneteket (szédülés, fűlzúgás) okozhat.
16.5. Nedves sebkezelésben használt sebfedők
A sebfedők használatának előnyei (C evidencia):
- minimális szövetkárosítás,
- csökken a fertőzés veszélye,
- csökken a kezelést kísérő fájdalom,
- a váladékeltávolítást elősegíti,
- elősegíti a szövetregenerációt (növekedési faktorok),
- elősegíti a hámosodást (növekedési faktorok),
- nedvesen tartja a szöveteket,
- szakszerű használat esetén költséghatékony,
- szakszerű használat esetén csökkenti a kórházi tartózkodás idejét.
Korszerű (interaktív) sebfedők:
- fizikai/kémiai reakció alapján lépnek kapcsolatba a sebváladékkal,
- nagy felületű, abszorbeáló anyag kialakulása,
- nedvesen tartják a szöveteket.
Típusok:
- hidrogél - nedves kamrát képez,
- hidroaktív - nedves kamrát képez, szívó-öblítő hatású,
- hidrokolloid - nedvesség megkötő,
- alginát - nedvesség-, váladékszívó,
- aktív szén - szag-, váladékszívó,
- ezüstion-tartalmú hidrofiber kötszer antimikrobás hatású,
- poliuretán hab - nedvszívó,
- kenőccsel és/vagy antiszeptikus anyaggal impregnált háló - nedves kamrát képez,
- filmkötszer - nedves kamrát képez,
- matrix kötszer - kollagén + cellulóz - csökkenti a proteáz szintet.
Az interaktív sebfedők mellékhatásai (C evidencia):
Hidrogél, hidrokolloid hatás: lepedék oldása, illetve a seb nedvesen tartása.
Mellékhatás: - váladékmegszaporodás, - váladékcsorgás, környező bőr macerációja, - sebkörnyéki gyulladás,
- cellulitis, szatellita ulcusok, - a seb növekedése.
Hidroaktív hatás: lepedék leoldása, MMP megkötés, seb nedvesen tartása.
Mellékhatás: - kezdeti stádiumban a seb növekedése.
Alginát hatás: nedvesség-váladék felvétel, nedvszívás. Mellékhatás: - a seb környékének kiszárítása, - a seb alapjának kiszárítása.
Aktív szén hatás: nedvszívás, szagtalanítás. Mellékhatás: - szárító, irritáló hatás, - a sebkörnyék kiszáradása, - sebalap vérzékenysége.
Poliuretán hab hatás: nedvszívó. Mellékhatás: - a váladék felszaporodása, - infekció rizikó fokozódása.
17. A nem gyógyuló sebek korszerű kezelésének elemei
A nehezen vagy nem gyógyuló sebek kezelésében az első lépés a seb okának pontos meghatározása, azaz a diagnózis felállítása. A diagnózis ismeretében mód van arra, hogy a sebgyógyulást akadályozó általános és helyi tényezőket a kezeléssel lehessen mérsékelni vagy megszüntetni.
A szövetek elhalásának a megakadályozása, az elhalt szövetek eltávolítása és a fertőzés kiküszöbölése a kezelés legfontosabb feladata.
A legfontosabb kezelési elvek: korai diagnózis, a seb stádiumának és a beteg általános állapotának az ismeretében az ellátási szint megállapítása. A különböző ellátási szinteken (alapellátás, házi ápolás, szakrendelő, kórház, szociális otthon, rehabilitációs osztály) biztosítani kell a kezelés szakszerűségét és minőségét.
A seb stádiumának a megállapítása alapvető, mert meghatározza a kezelés menetét:
1. Nekrotikus seb ellátása: a nekrózis eltávolítása (nekrektomia vagy nekrotomia).
2. Fertőzött seb (infekció) ellátása;
3. Váladékozó seb ellátása - váladék kontroll;
4. Granulálódó seb ellátása;
5. Hámosodó seb ellátása;
6. Infekció kontroll;
7. Fájdalom kontroll;
8. Ödémamentesítő kezelés;
9. Gyógytorna;
10. Sebészeti eljárások;
11. Érsebészeti eljárások;
12. Gyógyszeres kezelés;
13. Kísérő betegségek kezelése;
14. Megfelelő táplálkozás;
15. Megfelelő lábbeli, tehermentesítés;
16. Gondozás, a beteg és a hozzátartozók tájékoztatása;
17. Negatív nyomás therapia (NPWT) alkalmazása a seb kezelésben;
18. Nitrogén-monoxid (NO) alkalmazása a sebkezelésben;
19. Lökéshullám terápia a sebkezelésben;
20. Oxygén kezelés alkalmazása a sebkezelésben;
21. Széndioxid kezelés nem gyógyuló sebek esetén;
22. Növekedési faktorok alkalmazása a sebkezelésben;
23. Fénykezelés, alternatív gyógymódok.
17.1.Nekrotikus seb ellátása, nekrektomia/nekrotomia (debridement)
- nekrektomia: a nekrózis sebészeti eltávolítása (lokális vagy általános érzéstelenítés alkalmazása),
- mechanikus nekrotomia, az elhalt szövetek eltávolítása (Volkmann-kanál, szike),
- hydrochirurgia,
- fertőtlenítő ecsetelők: Betadine (povidone iodine),
Prontosan (polihexanid- decylenamidopropyl-betain),
- Octenisept (2-phenoxyethanol- octenidindihidro- klorid),
- enzimtartalmú kenőcsök (fibrinolizin-kollagenáz- Iruxol, Fibrolan),
- autolízis fokozása (interaktív sebfedők),
- a seb állapotának ellenőrzése (sebszél vizsgálata szondával, sebalap állapota, a seb környezete),
- lárva terápia/maggot kezelés,
- infekció kontroll - fertőzések megelőzésére irányuló intervenciós tevékenység,
- kötéscsere naponta,
- lokális sebfedés:- alginát/aktív szén;- hidrokolloid, hidrogél,
- nedvszívó fedőkötés.
Sebkezelési hibák (evidence based medicine adatok, A evidencia)
A nekrotomia elmaradásának következményei: progrediáló nekrózis, toxikus állapot (szisztémás), infekcióra magas rizikó, - biofilm kialakulása, seb növekedés és a szövethiány mélyülése, fájdalom fokozódása, szövődmények.
17.2. Fertőzött seb ellátása
Bakteriológiai vizsgálathoz mintavétel:
- a mintát nem a seb felszínéről kell venni;
- a sebet mechanikusan és vízzel le kell tisztítani a mintavétel előtt;
- a mintát a sebalap és az ép szövet határáról kell venni (A evidencia); amennyiben a folyamatban a csont is érintett, előnyös a csontból történő mintavétel (pl. diabeteses láb szindróma, nem gyógyuló mély, csontot érintő decubitus). - a steril üvegben lévő mintát szobahőmérsékleten kell tartani.
Baktérium tenyésztés eredményének értékelése:
A legfontosabb feladat a kolonizáció és a fertőzés elkülönítése. Néha ez nehéz, de iránymutató lehet a kvantitatív mikrobiológia vizsgálat. Infekció esetén a mikroorganizmusok száma 105/g. Nemcsak a mikro - organizmusok száma meghatározó, hanem a baktériumok együttes előfordulása és egymás hatását befolyásoló szinergista hatásuk is.
A krónikus sebekben általában polimikrobás fertőzés van. Elsősorban Staphylococcus aureus (gyakran MRSA), Streptococcus pyogenes és egyéb streptococcusok, enterococcusok és fakultatív aerob baktériumok, valamint a mély sebekben Gram-negatív baktériumok és anaerobok is találhatók. Figyelembe kell venni azt, hogy az adott beteg az elmúlt 90 napban feküdt-e kórházban (multi- és polirezisztens baktériumok!).
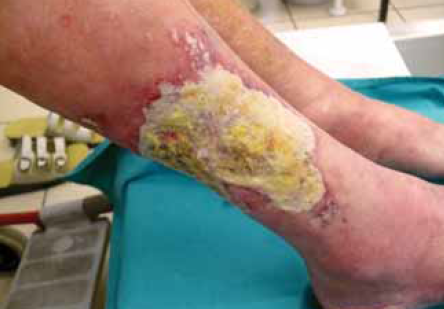
21. kép.
A biofilm, sárgás-fehér kocsonyás lepedék a sebalapon, amit a baktérium közösségek alakítanak ki, glycoprotein védőréteggel védve magukat a környezeti behatásoktól.
A baktériumok közösségének kialakulásához a lehetőséget a sebgyógyulás kezdeti fázisában kialakult fertőzésre adott elégtelen immunválasz adja. A baktériumok fenotípus váltása is bekövetkezik, igen gyorsan expresszálnak különböző új proteineket és extracellularis enzimeket. A baktériumok glycoprotein burokkal veszik körül magukat és nagyon rövid idő alatt kialakul a biofilmnek nevezett kocsonyás, a nekrotikus sebalaphoz rendkívül erősen tapadó sárgás-fehér vastag lepedék (21. kép). A biofilmet képző baktérium kolóniák nemcsak a gazdaszervezet immunválaszával dacolnak, antibiotikum és helyi kezelések is hatástalanok ellenük. A biofilm megbontása csak mechanikusan lehetséges - szikével és csipesszel kell eltávolítani a kocsonyás masszát. Tehát önmagában, csak antibiotikum kezeléssel gyógyulást nem lehet elérni és a rezisztencia fokozódását lehet előidézni.
Szisztémás antibiotikum kezelés: szisztémás infekció tünetei esetén (láz, cellulitis, lymphangitis, fasciitis lymphadenopathia, leukocytosis) szükséges szisztémásan antibiotikum adása. A beteget kell kezelni, nem a baktériumot! Nem gyógyuló seb esetén nem javasolt antibiotikum adása a fertőzést megelőző céllal. Lehetőleg törekedni kell minden esetben a célzott kezelésre (kivéve, ha a betegnek szepszise van, a folyamat gyorsan progrediál, toxikus shock szindróma diagnosztizálható).
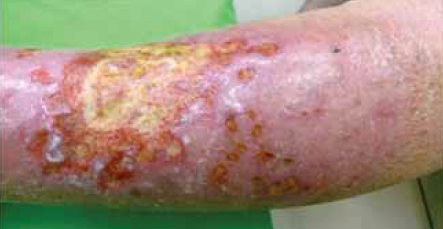
22. kép.
A cellulitis olyan lágyrészfertőzés, amelyben a dermis mélyebb rétegeiben abszcesszusok alakulnak ki, ezek a felszínre törnek és ezáltal többszörös, különböző nagyságú szövethiányok keletkeznek.
Amennyiben empírikus antibiotikum adása szükséges, a beteg állapota, ill. a feltételezett kórokozó(k) és a rezisztencia viszonyok határozzák meg a választandó kezelést (kórokozóban gondolkodás). Minden esetben olyan antibiotikumot, esetleg antibiotikum kombinációt kell alkalmazni, amely hatásos a staphylococcusok és streptococcusok ellen is. Az antibiotikum érzékenység eredménye alapján, célzott antibiotikum kezelésre kell áttérni. A célzott antibiotikum a lehető legszűkebb spektrumu legyen.
Cellulitis, a dermis mélyebb rétegeiben, a subcutisban kialakult infekció, melyet fájdalom és ödéma kisér. A dermisben lévő abscesszusok miatt jellegzetes a seb körüli un. satellita fekélyek kialakulása (22. kép). Súlyos gyulladás és ödéma esetén antikoagulációs kezelés (alacsony molekulasúlyú heparin) javasolt, amely a bőr kisereiben fellépő thromboemboliás szövődmények megelőzésére szolgál. Az általános tünetek (láz, leukocytosis) kezelése szükséges.
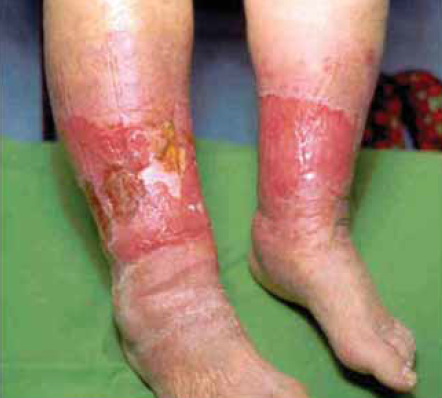
23. kép.
A sebkörnyéken a hám macerációját sebváladék, nyirokcsorgás és externák okozhatják.
Infekció kontroll - fertőzések megelőzésére irányuló intervenciós tevékenység. Az infekció kontroll a bőrseb ellátásával összefüggő, fertőző betegségek kialakulásában szerepet játszó tényezők ismeretén, a fertőzés terjedésének elemzésén alapuló, a fertőzések megelőzésére irányuló, intervenciós tevékenység.
Helyi kezelés:
- kötéscsere naponta, sebtisztítás, dezinficiens oldattal lemosás, ecsetelés, sebváladék eltávolítása;
- fertőtlenítő oldat: Neomagnol vagy H2O2, majd bőséges vizes lemosás;
- fertőtlenítő ecsetelők: pl. Betadine (povidone iodine), Prontosan (polihexanid- decylenamidopropyl-betain),
Octenisept (2-phenoxyethanol- octenidindihidro- klorid), resorcin-fuchsin (Sol. Castellani vagy sine fuchsino FoNo), ezüst-nitrát 1%-os oldat.
Mercurochrom oldat nem javasolt a toxikus hatás és az alacsony antimikrobás hatékonyság miatt!
Ecsetelők mellékhatása:
- lehet sejt toxikus;
- felszívódás esetén toxikus hatás (pl. vese);
- szisztémás hatás az anyagcserére (jód esetén pajzsmirigy funkció);
- szenzibilizáció (resorcin).
Lokális antibiotikum kontraindikált:
- rezisztencia alakul ki;
- felszínes flórára hat, az inváziót okozó baktériumok elpusztítására nem megfelelő az antibiotikum koncentráció,
- szenzibilizáció kialakulása gyakori!
A sebalapra alkalmazható
- 3-5 % Salicyl tartalmú kenőcs (figyelem a salicyl felszívódására!)
- Ialugen Plus krém (Nátrium-hyaluronát + ezüst szulfadiazin kombináció), amely fertőtlenítő hatású és segíti a kötőszövet újraképződését.
Sebfedők:
- nedvszívó-sebfedő alginát,
- poliuretán hab (antiszeptikus anyaggal kombináltan),
- hidroaktív kötszer,
- nedvszívó-szagtalanító aktív szén,
- ezüstiont tartalmazó kötszer,
- sebkörnyék védelem: Ung. Burow FoNo,Cremor Refrigerans FoNo, híg paszta,
- nedvszívó párna.
Sebkezelési hibák a bakteriológiai leoltás végre - hajtásában (A evidencia):
- a baktérium leoltás nem megfelelő (pl. a felszínről történik);
- nem a szöveti inváziót (infekciót) okozó baktérium tenyészik ki;
- a célzottan adott antibiotikum nem az inváziót okozó baktérium (hanem a biofilmben lévő, de nem kórokozó) ellen irányul;
- hatástalan a szisztémásan adott antibiotikum, emiatt gyakori az antibiotikum indokolatlan változtatása.
17.3. Váladékozó seb ellátása (váladék kontroll)
A seb környékén a hám macerációja (23. kép) gyulladást okoz, ami fájdalmas, fokozza a fertőzés rizikóját és a seb megnagyobbodásához vezet. Szakszerű kezelése (C evidencia) elősegíti a sebgyógyulást.
A sebkörnyéki gyulladás/maceráció okai:
- sebváladék baktérium tartalma,
- sebváladék mediátor- (pl.hisztamin-) és enzimtartalma,
- sebváladékban lévő gyulladásos faktorok (pl.IL-6, IL-8 stb.),
- nyirokfolyás, nyiroködéma.
Infekció kontroll fertőzések megelőzésére irányuló intervenciós tevékenység.
Kezelés: váladékszívó sebfedők, mechanikus tisztítás, lemosás, hám védelme, pl. natrium-disulfosalicylatosamarate, hexaklorofen (Phlogosam), Ung. Burow FoNo, ecsetelők: Betadine (povidone iodine), Prontosan (polihexanid -decylenamidopropyl-betain), Octenisept (2-phenoxyethanol- octenidindihidro- klorid), kortiko - szteroid externa (átmenetileg néhány napig), híg védőpaszta; 2% salicyl tartalmú kenőcs.
17.4. Granulálódó seb ellátása
A seb alapját élénkvörös granulációs szövet jellemzi (24. kép), a sebszélek menetelesek, a sebkörnyék nyugodt. Nedves sebkezelés javasolt, hogy a növekedési faktorok optimálisan kifejthessék hatásukat.
Kezelés: Sebalap tisztítása, lemosása 2-3 naponta, bőséges csapvíz/steril izotoniás só vagy Ringer oldat javasolt.
- Váladék képződés esetén antimikrobás hatású ecsetelők: Betadine (povidone iodine), Prontosan (polihexanid -decylenamidopropyl-betain), - Octenisept (2-phenoxyethanol -octenidindihidro- klorid),
- A sebalapra nátrium-hyaluronát + ezüst szulfadiazin kombináció (Ialugén Plus krém) ajánlott, ami lokális fertőtlenítő hatású és elősegíti a kötőszövet újraképződését; 1-2% salicyl tratlamú kenőcs, Curiosa sebkezelő gél (zink-hyaluronat), fertőtlenítő és a kötőszöveti alapállomány regenerációját elősegítő készítmény.
Sebfedők:
- hidrokolloid - nedvesség megkötő,
- kenőccsel impregnált háló - nedves kamrát képez,
- matrix kötszer - kollagén + cellulóz: csökkenti a proteáz enzim szintet,
- hidroaktív kötszer - csökkenti a proteáz enzim szintet.
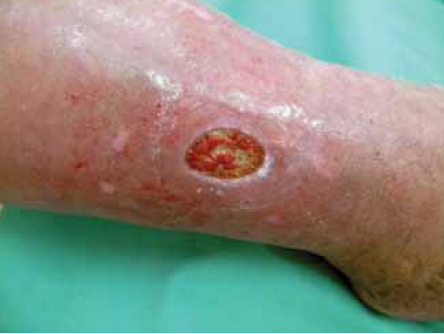
24. kép.
Az élénkvörös granulációs szövetet, az újonnan kialakult kapillárisok körül képződött kötőszövet bimbói alkotják.
17.5. Hámosodó seb ellátása
A sebalapon granulációs szövet van, a meneteles sebszéleken gyöngyház fényű szegélyként újonnan képződött hámréteg látható (25. kép). Nedves sebkezelés javasolt, hogy a növekedési faktorok optimálisan kifejthessék hatásukat, az újonnan képződött szövetek a kötéscsere alkalmával minimálisan károsodjanak.
Kezelés: A sebalap tisztítása 24 naponta bőséges csapvízzel/steril izotoniás sóval vagy Ringer oldattal. Váladék képződés esetén fertőtlenítő ecsetelők: Betadine (povidone iodine), Prontosan (polihexanid - decylenamidopropyl- betain), - Octenisept (2-phenoxyethanoloctenidindihidro- klorid) javasoltak.
Sebfedők:
- hidrogél/kombinált hidrogél nedves kamrát képez,
- kenőccsel impregnált háló nedves kamrát képez,
- filmkötszer nedves kamrát képez.

25. kép.
A hámosodó seb alapja feltelődött, a környezet szintjében van, a szélek menetelesek, gyöngyházfényű az újonnan képződött hám.
17.6. Infekció kontroll
Az infekció kontroll a bőrseb ellátásával összefüggő fertőző betegségek kialakulásában szerepet játszó tényezők ismeretén, a fertőzés terjedésének elemzésén alapuló, a fertőzések megelőzésére irányuló intervenciós tevékenység. A kórokozók nemcsak a seb kezelésekor juthatnak a sebre, hanem kórokozók kerülhetnek a területre az orvos és a személyzet más tagjainak a kezéről, az ágyneműről, betegtársakról, a nem kellőképpen ellenőrzött használati eszközökről, a közös helyiségek berendezési tárgyairól is. A beteg otthoni környezetében a fertőződés a családtagok, a tágabb környezetben lévő személyekkel való közvetlen érintkezés pl. kézfogás, vagy fertőzött használati tárgyak közvetítésével is. A fertőződés veszélye olyan sokrétű, hogy csak akkor kerülhető el, vagy korlátozható minimumra, ha a fertőzés lehetőségével, a fertőződés módjainak ismeretével és a fertőzés tüneteinek a korai felismerésével tisztában van az orvos, a sebet kezelő szakápolók, még a takarító személyzet és a bőrsebbel kezelt beteg is. A szükséges ismeretanyag oktatása, az ismeretek végre hajtásának ellenőrzése és számonkérése fontos célkitűzés. Az otthonápolásban fokozott figyelmet kell fordítani a fertőzések tovaterjedésének megelőzésére.
17.7. Fájdalom kontroll
A fájdalom oka lehet a fertőzés okozta gyulladás, az érszűkület, a vénás pangás, az ödéma nyomása, a seb miatt rögzült kényszertartás és az ízületi kontrakció. A kötésváltás különösen a hagyományos kötszerek esetében fájdalmas.
A fájdalom okának kiderítése és oki kezelése szükséges. A fájdalom akadályozza a sebgyógyulást, mert a stressz, a lokalis érösszehúzódás rontja a gyógyulás esélyeit, csökken az aktív gyulladásos sejtek által termelt növekedési faktorok mennyisége. A beteg a fájdalmat rosszul tűri, és nem működik együtt a kezelővel, esetleg a tisztítást, lemosást nem hajtja végre, vagy a kezelőnek nem engedi végrehajtani. Elveszítheti a bizalmát, ha a fájdalmat nem enyhítik, vagy panaszát nem veszik figyelembe. Ez a sikeres kezeléshez nélkülözhetetlen compliance-t rontja.
17.8. Ödémamentesítő kezelés (A evidencia)
A komplex ödémamentesítő kezelés célja:
- a perifériás vénás nyomás csökkentése,
- izompumpa javítása,
- a szövetekben lévő ödémafolyadék elvezetése,
- a fiziologiás vénás-lymphás keringés helyreállítása.
A komplex ödémamentesítő kezelés elemei:
Cél: a mobilis kötőszöveti folyadék eltávolítása az intervascularis térből.
Manuális nyirokdrenázs. Speciális masszázstechnikával a peripheria felől a centrum felé kell vezetni, drenálni a szövetek között felgyülemlett plazma mennyiséget. Szakképzett gyógytornász végzi.
Ellenjavallt: akut phlebitis, cellulitis, erysipelas, egyéb akut gyulladás és fertőző bőrbetegség (pl. felületes mycosis, pyoderma), dekompenzált keringési elégtelenség, kezeletlen magas vérnyomás, stb. esetén.
Kompressziós pólya (A evidencia). Megfelelő kompressziós pólya: rövid megnyúlású, Rosidal K pólya vagy Pütter pólya (70%). Egy végtagra: 5 db, pl. 1 db 8 cmes, 4 db 12 cm-es, melyek szakszerű felhelyezése szükséges. A beteget vagy hozzátartozóját az alkalmazásra meg kell tanítani! Receptre félévente felírható!

26. kép.
A váladékozó seb szennyezi a kötszert. A kompressziós pólya alkalmazása ezért nehézkes.
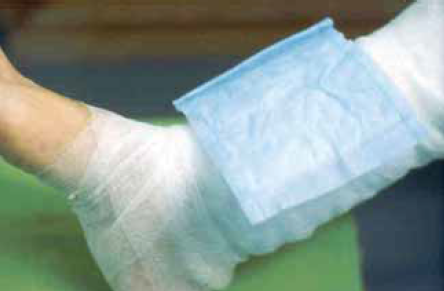
27. kép.
A nedvszívó felhelyezése lehetővé teszi a kompressziós pólya alkalmazását.

28. kép.
A nedvszívóra ráhelyezhető a nyomáskiegyenlítést szolgáló vattaréteg, és a boka területén szükséges gumi alapú kiegészítők.
A sebváladék átitatja a kötést (26. kép), ezért nedvszívó kötszerrel kell ellátni, hogy a kompressziós pólya ne szennyeződjön (27. kép). A megfelelő eloszlású és hatékonyságú kompressziós hatáshoz kiegészítő segédeszközökre is szükség van: a boka köré vese alakú, tömött gumiból készült kompresszekre, a lábszárra, combra lapkompresszekre, melyek a pólya hatását felerősítik. Cellona vatta a jobb nyomáselosztáshoz (28. kép), szövet - elasztikus pólyák (4 cm széles) pedig a lábujjak kötéséhez szükségesek.
Ellenjavallat: perifériás artériás érszűkület, a Dopplerindex (DI)<0,6, plégia, izületi gyulladás, együttműködés hiánya.
Pneumatikus (gépi) kompresszió: több rekeszes mandzsetta, mely pneumatikus nyomással a szövetekre kompressziót alkalmaz. Használatához orvosi indikáció szükséges.
Ellenjavallat: kezeletlen nyiroködéma. Csak akkor alkal - mazható, ha a nyirokelfolyás már megoldott a végtagon. Helytelen használat esetén az összenyomhatatlan nyirokfolyadék kompressziót gyakorol a környezetre, ilyenkor súlyos mellékhatás (pl. thrombosis, embolia, cellulitis) fenyeget.
Orvosi gyógyharisnya (B evidencia):
- seb gyógyulása után félévente (2 db) orvos javasolja/felírja;
- típus, méret, kompresszió foka az ödéma súlyosságától függ: II. kompresszió: 25-35 Hgmm; III. kompresszió: 35-45 Hgmm; IV. kompresszió: 45-50 Hgmm.
- ödémás végtagra kontraindikált!
- ulcusos lábra néhány újonnan rendelkezésre álló típus ajánlott, ami lehetővé teszi a felhúzást sebkötés esetén is;
- felhúzását a betegnek meg kell tanítani.
Hatás: az ödéma mentes állapot tartósítása.
Ellenjavallat: perifériás artériás érszűkület, a DI<0,6, súlyos kéz izületi arthrosis, mobilis ödéma fennállása.
17.9. Gyógytorna (B evidencia)
Cél: speciálisan összeállított tornagyakorlat fokozza az izompumpát, és ezáltal csökkenti a perifériás vénás nyomást és a szövetek közötti nyiroködémát. A torna akkor a leg - hatásosabb, ha a szakszerűen felhelyezett kompressziós pólyában történik (29. kép). A tornát a beteg életkorának és általános állapotának megfelelően kell összeállítani. Szükséges egy olyan terem, ahol a torna a betegnek és/vagy hozzátartozójának bemutatható, megtanítható.

29. kép.
A vérkeringést segítő izompumpa, kompressziós pólyában végzett tornával fokozható.
17.10. Sebészeti eljárások
- A nekrózis gyors és radikális eltávolítása szorítkozhat csak a seben lévő elhalt szövetrészek eltávolítására, vagy az elhalt területnek az élő szövetekig történő kivágására. A műtét ilyenkor sebészeti osztályon, altatásban történik.
- A nagy kiterjedésű bőrseb fedése több módon történhet, pl. hám, félvastag nyeles vagy szabad bőrlebeny átültetéssel. A műtét csak a feltisztított, infekciótól mentes sebalapon javasolt. Talpi sebre nem alkalmazandó! Plasztikai sebészeti megoldások is szükségessé válhatnak.
A bőrseb fedése történhet analóg keratinocyta tenyészet transzplantációjával, a fertőzéstől mentes, granulálódó sebalapra.
A sebészeti eljárások sikeréhez elengedhetetlen a terület jó vérellátása: nincs a végtagon érszűkület, a vénás keringés megfelelő, azaz nincs kezeletlen vénás pangás, nincs kezeletlen nyiroködéma.
17.11. Érsebészeti eljárások (C evidencia)
A kitágult vénás szakaszok eltávolítása szklerotizációval, a varicectomia különböző módszereivel (crossectomia, stripping, lézer), perforans ligatúra - a megfelelő indikáció esetén javítják a vénás keringést és elősegítik a sebgyógyulást. Javasolható módszer a mikrosebészet, mert a legkisebb roncsolást okozza a véna-nyirokér szövetágy területen.
Érszűkület esetén az artériás vérellátás javítására endovascularis módszerek, rekanalizáció, ballonos katéteres értágítás, jól vezető érszakasszal anasztomozis (bypass, stent beültetése, stb.), érsebészeti beavatkozások végezhetők.
17.12. Gyógyszeres kezelés
Krónikus vénás elégtelenség kezelése: a komplex patogenetikai folyamatban fontos szerepet játszanak az endothel sejtek közötti kapcsolatok, és az endothel sejtek luminális membránjának, a membrán receptoroknak a károsodásai. Ezek a változások a fehérvérsejtek kitapadását, az endothel sejtek közötti kapcsolatok meglazulását, fibrinés gyulladásos sejtek érfalon való átjutását, érkörüli gyulladásos gyűrű kialakulását eredményezik. Az un. venotonikumok vagy kapilláris stabilizáló gyógyszerek jó hatásúak az érfal károsodás kezelésében. Enyhítik a nehézláb-érzés, fájdalom, ödéma tüneteit. A vénás eredetű sebek kezelésében nemzetközi ajánlások (American Society of Phlebology 2008) alapján hatékony a pentoxiphyllin (B evidencia), és a rutosidok, per os mikronizált tisztított flavonoid frakció (MPFF) formájában (C evidencia).
A szulodexide a glükozaminoglikánok (GAG) osztályába tartozó molekula, antithrombotikus hatása felülmúlja a heparin hatását. A vér fibrinogén tartalmának csökkentésével fokozza a véráramlás sebességét, gyulladáscsökkentő aktivitásánál fogva csökkenti a Creaktív protein (CRP) szintet, visszaszorítja a gyulladásos faktorok termelődését. Orális alkalmazhatósága és a vérzések alacsony kockázata, teszik alkalmassá a tartós alkalmazásra az érfal védelmében, mind artériás, mind vénás betegségekben.
Az egyéb gyógyszeres kezeléseket l. a különböző etiologiájú sebek kezelése fejezetekben.
17.13. A kísérőbetegségek kezelése
A kísérő betegségek fennállásáról az anamnézis tájékoztat. A leggyakoribb társbetegségek: magas vér - nyomás, ischaemiás szívbetegség, diabetes mellitus, rheumatoid arthritis, arthrosis, mozgáskorlátozással járó betegségek, máj-, vesebetegség, immunbetegség, thromboemboliás tünetek, pajzsmirigy betegség, obezitás, daganatok, stb. Ezen betegségek folyamatos monitorozása és kezelése szükséges.
17.14. Megfelelő táplálkozás (hiánybetegségek)
A táplálkozás ellenőrzése figyelmet igényel, mert folyadékfelvételre, fehérje-, és vitaminpótlásra, a nyomelemek szervezetbe juttatására a sebgyógyulás érdekében szükség van.
17.15. Megfelelő lábbeli, tehermentesítés
A lábbeli lehetőleg legyen zárt cipő, fűzővel vagy tépőzárral állítható bőséggel. Ez lehetőséget nyújt arra, hogy a cipőben a sarokra lépve, a lábat gördítve, az izompumpa maximálisan érvényesülhessen. A papucs nem megfelelő! A lábbeli legyen olyan nagy, hogy megfeleljen a kompressziós pólya befogadására. A láb deformitása esetén speciális gyógycipő szükséges.
Tehermentesítés: nélkülözhetetlen a lábon kialakult sebek gyógyulási feltételeinek a biztosításában, pl. diabeteszes lábon vagy más eredetű neuropátia következtében kialakult sebek kezelésében. A hangvilla vizsgálat eredménye alapján, a neuropátiás beteg diabéteszes védőcipő viselésére jogosult, amelyet ortopéd szakorvos és diabetologus írhat fel. Kóros nyomáspontok és láb deformítások fennállása esetén gyógycipő viselése szükséges, a nyomási sebek kialakulásának megelőzésére. Mélyebb sebeknél, főleg talpi lokalizációban, az egész lábat tehermentesítő un. total kontakt gipszelés bizonyítottan hatékony. Előre vagy egyéni méretre gyártott ortézis viselése is javasolt.
Akut krízisállapot (pl. fertőzés) esetén ágynyugalom, majd segédeszközzel (kerekesszék, mankó) történő mobilizálás javasolt.
17.16. Gondozás
A seb állapotának rendszeres ellenőrzése szükséges. A járóbeteg rendelésre olyan ütemben kell a beteget visszarendelni, hogy a kezelés változtatása és a tanácsadás, a seb aktuális állapotának megfelelően történjen. A kötés - cserék gyakoriságát a seb állapota szabja meg. Szakorvosi javaslat szükséges akkor, ha a seb stádium változása miatt a helyi kezelést meg kell változtatni.
A gondozás az állapotromlás megelőzését szolgálja. Minden állapotromlás esetén orvosi vélemény szükséges.
17.17. Negatív nyomás therapia (NPWT) alkalmazása a sebkezelésben
A nem gyógyuló sebek kezelésében, valamint sebészeti beavatkozás előkészítésére vagy annak támogatására is használható a negatív nyomás terápia (NPWT). A kezelés során a negatív nyomás csökkenti a sebkörnyéki ödémát, és javítja a sebváladék folyamatos távozását. A zárt rendszer csökkenti a fertőzés veszélyét, ritkul a kötésváltás igénye. A vacuum által létrehozott mikrodeformitások elősegítik a sebágyban a szöveti proliferáció megindulását és ezáltal a granulációs szövet kialakulását. Kompressziós pólyával kiegészítve hatékonyabb a kezelés.
A mellékhatások lehetősége, fertőzött sebek esetén igen jelentős, ezt figyelembe kell venni. Ez a magyarázata, hogy a módszer szisztémás antibiotikummal és lokalisan is antimikróbás ecsetelőkkel kiegészítve javasolt.
17.18. Nitrogén-monoxid (NO) alkalmazása a sebkezelésben
Az exogén NO kezelés azon alapszik, hogy a nitrogén monoxid, olyan biologiailag aktív endogén molekula, aminek neurotransmitter, sejtprotektív hatását bizonyították.
Az exogén NO olyan hatásait figyelték meg, melyek elősegítik a nem gyógyuló sebek gyógyulását: - aktiválja az antioxidáns rendszert, - baktericid hatású, és a szuperoxid anionnal rekacióba lépve peroxinitritet képez (NO+O2 ONOO- ) - fokozza a neutrophil leukocyták és macrophagok baktérium phagocytáló képességét, - növeli a gyulladás ellenes cytokinek és növekedési faktorok szekrécióját, - javítja a neuronok funkcióját, a vezetőképességet, - szabályozza az apoptosist, csökkenti a hegképződést, - hatással van a nem spcifikus immunválaszra, - serkenti a fibroblasztok proliferációját, - serkenti a kollagén szintézist, ezáltal a granulációs szövet kialakulását, - serkenti az erek újraképződését elősegítő növekedési faktorok expresszióját, ezáltal elősegíti a granulációs szövet jó vérellátását, - serkenti a hámsejtek osztódását, ezáltal a hámosodást.
Az exogén NO előállításához egy olyan műszer szükséges, amely képes a levegőből magas hőmérsékleten (4000 Co) nitrogén-monoxid tartalmú gázáram előállítására, amelyet lehűtve, fujókával lehet a sebfelszínre rávinni.
17.19. Lökéshullám terápia a sebkezelésben
A testen kívüli lökéshullám (ESWL) kezelést jó eredménnyel alkalmazzák fájdalom-, és nem gyógyuló sebek kezelésében is. A gyorsan terjedő akusztikus hullámokat egy kezelőfej segítségével juttatják a seb - felszínre. A hullámok a dermisbe hatolva fokozzák a macrophagok aktivitását, a baktérikumok phagocytosisát, a növekedési faktorok expresszióját, ezáltal elősegítik a sebgyógyulást.
17.19. Lökéshullám terápia a sebkezelésben
A testen kívüli lökéshullám (ESWL) kezelést jó eredménnyel alkalmazzák fájdalom-, és nem gyógyuló sebek kezelésében is. A gyorsan terjedő akusztikus hullámokat egy kezelőfej segítségével juttatják a seb - felszínre. A hullámok a dermisbe hatolva fokozzák a macrophagok aktivitását, a baktérikumok phagocytosisát, a növekedési faktorok expresszióját, ezáltal elősegítik a sebgyógyulást.
17.20. Oxygén kezelés alkalmazása a sebkezelésben
Hyperbarikus oxygén kezelést (HBO) elsősorban cukorbeteg láb sebeinek kezelésében alkalmaznak. A transcután oxygén több vizsgáló szerint hatékonyan javítja a nem gyógyuló kóros nyomáspontok területén kialakuló fekélyeket. Több megfigyelés és randomizált tanulmányok szükségesek, melyek a végtag tehermentesítése és a szisztémás antibiotikum kezeléssel szemben bizonyítják a módszer elsődlegességét.
Nem javasolt a módszer önálló alkalmazása, hanem inkább a sebkezelési módszerek (debridement, antimikróbás kezelés, kompressziós kezelés, stb.) sorába való beillesztése ajánlott.
17.21. Széndioxid kezelés nem gyógyuló sebek esetén 17.22. Növekedési faktorok alkalmazása a sebkezelésben A fiziologiás sebgyógyuláskor a gyulladásos fázisban a gyulladás sejtjei magas koncentrációban termelnek cytokineket (IL-6, IL-8, IFN A nem gyógyuló sebekben az oxygén tartalom a szövetekben alacsony. A széndioxid transcután alkalmazása után a microcirculációs oxygén telítettséget és a szöveti oxygén nyomást (transcután oxygén nyomás, TcPO2) is emelkedettnek találták, ami a sebgyógyulást gyorsította. További vizsgálatok szükségesek annak bizonyítására, hogy a transcután vagy subcután széndioxid fokozza a szövetek oxigenizációját és ezáltal gyorsítja a sebgyógyulást.
17.22. Növekedési faktorok alkalmazása a sebkezelésben
A fiziologiás sebgyógyuláskor a gyulladásos fázisban a gyulladás sejtjei magas koncentrációban termelnek cytokineket (IL-6, IL-8, IFN-y és TNF-), amelyek lehetővé teszik, hogy a macrophagok, granulocyták eltakarítsák (phagocytálják) az elhalt szöveteket és a baktériumokat. Ez a szervezet szükséges immunreakciója, amely lehetővé teszi, hogy meginduljon a növekedési faktorok termelődése és a sebgyógyulás. A gyulladásos reakció lezajlása után a granulocyták, macrophagok, lymphocyták és más szöveti sejtek (pl. hámsejtek is) termelnek olyan növekedési faktorokat (PDGF, VEGF TGF-béta, EGF, stb.) amelyek a regenerációt, angiogenesist, kötőszövet képződést, keratinocyta proliferációt megindítják.
A krónikus (nem gyógyuló) sebek esetében a gyógyulást elősegítő, egymásra épülő helyreállító folyamatok rendszere nem tud létrejönni, zavar keletkezik a láncreakciókban, az egymásra épülő bonyolult immunologiai folyamatok dysregulációja következik be.
A granulocyta stimuláló faktor, a szintetikus növekedési faktorok lokális alkalmazása, elsősorban a jövőben lehet a sebkezelésben sikerrel alkalmazható eljárás.
17.23. Fénykezelés, alternatív gyógymódok
Nincsenek összehasonlító vizsgálatok, melyek bizonyítanák, hogy lézerfény vagy a polarizált fény elősegíti a sebgyógyulást. Az alkalmazók jó eredményekről számolnak be, amit azzal magyaráznak, hogy a lézerfény elősegíti a kötőszöveti sejtek és a hámsejtek újraképződését, és ezáltal a szövethiányok gyorsabb gyógyulását.
Fontos figyelmeztetés! A lézerfény és a polarizált fény nem helyettesíti a szakszerű sebkezelést! Kizárólag tiszta alapú, granulálódó és hámosodó sebek esetében kísérelhetők meg kiegészítő kezelésként. Nekrotikus, fertőzött sebek esetén súlyosbítja az állapotot!
18. A sebkezelés minőségbiztosítása (International Standard Organisation, ISO), (l. ellátási szintek)
Struktúra: tárgyi, személyi feltételek (épület, infra - struktúra, műszerek, információs rendszer, megfelelően képzett szakemberek).
Folyamat: az ellátás során történő események összessége (megelőzés, diagnózis, kezelés, ápolás, rehabilitáció, információ, dokumentáció). Az eljárási folyamatokat az evidenciákon alapuló szakmai irányelvek (guideline) ajánlásai szabályozzák.
Eredmény: a beteg adott és a jövőben várható egészségi állapotában bekövetkező változásokra vonatkozik, amelyek a beavatkozásoknak tulajdoníthatók, illetve annak a következményei. Ilyen adatok: a mortalitás, morbiditási adatok, betegelégedettség, átlagos ápolási idő, visszatérő betegek aránya, kezelési szövődmények, költséghatékonyság, gyógyulás.
19. Az ellátási szintek feladatai a sebkezelésben
19.1. Alapellátás a családorvos feladata a sebek ellátásában
- diagnózis - a seb eredetének meghatározása (véna, artéria, diabetes mellitus stb.), a vélelmezett diagnózis pontosítására szakrendelőbe irányítás;
- a seb típusának meghatározása, a seb stádiumának a meghatározása;
- baktérium leoltás, antibiotikum érzékenység meghatározása, szükség esetén (szisztémás tünetek, magas rizikó) szisztémás antibiotikum kezelésre javaslat;
- az ellátási szint meghatározása;
- váladék kontroll, a seb környékének védelme;
- infekció kontroll;
- fájdalom kontroll;
- sebkezelők szakszerű használata a szakorvos írásban történő javaslata alapján;
- kompressziós pólya alkalmazása;
- kísérő betegségek kezelése;
- folyamatos állapot ellenőrzés, sebkezelők változtatása, állapotromlás esetén szakorvosi konzílium;
- dokumentáció;
19.2. Otthonápolás feladata a nem gyógyuló sebek ellátásában
- kísérő betegségek kezelése,
- sebellátás: orvos írásbeli utasítása alapján végzett kötéscsere, a seb állapotának megfelelő sebkezelők használatára vonatkozó utasítások alapján,
- infekció kontroll,
- váladék kontroll,
- fájdalom kontroll,
- az előírt testmozgás biztosítása,
- folyamatos állapot ellenőrzés állapotnak megfelelő döntés (pl. orbánc, vérzés, phlebitis, stb.), állapotváltozás esetén újabb orvosi vizsgálat, kezelés változtatása,
- dokumentáció.
19.3. Járóbeteg szakellátás feladata a nem gyógyuló sebek ellátásában
- diagnózis pontosítása: műszeres diagnosztika (CW Doppler, angiográfia stb.);
- a seb típusának és stádiumának meghatározása;
- baktérium leoltás, antibiotikum érzékenység meghatározása, szükség esetén (szisztémás tünetek, magas rizikó) szisztémás antibiotikum kezelés, ill. szisztémás antibiotikum javaslata;
- az ellátási szint meghatározása;
- váladék kontroll, a seb környékének védelme;
- infekció kontroll;
- fájdalom kontroll;
- sebellátás: nekrotomia, nekrektomia, sebkezelés, sebkezelők felírása (javaslat a családorvosnak);
- diabetes mellitus esetében tehermentesítés biztosítása;
- kompressziós pólya alkalmazása;
- ödémamentesítő kezelés: manuális nyirokdrenázs, kompressziós pólya és értorna alkalmazása;
- a beteg és/vagy hozzátartozó oktatása a kompressziós pólya szakszerű alkalmazására és a torna betanítása;
- kontroll/gondozás megszervezése;
- dokumentáció.
19.4. Fekvőbeteg osztály feladata a nem gyógyuló sebek ellátásában
- felvett beteg: általános állapot, kísérőbetegség alapján (ASA-kritériumok);
- műszeres diagnosztika: ami járóbetegként nem végezhető (pl. katéteres angiográfia, vérzékeny beteg, stb.);
- sebellátás: nekrektomia/nekrotomia (altatásban), abscessus ellátása (feltárás), súlyos infekció esetén (iv. antibiotikum, intenzív kezelés szükségessége);
- infekció kontroll;
- sebkezelő szerek felírása (javaslat háziorvosnak, házi ápolásnak);
- folyamatos állapot-ellenőrzés, állapotfelmérés állapotnak megfelelő döntés;
- kompressziós pólya alkalmazásának ellenőrzése;
- ödémamentesítő kezelés: manuális nyirokdrenázs, értorna betanítása;
- kezelés megtanítása a betegnek/hozzátartozónak;
- kontroll/gondozás megszervezése;
- dokumentáció.
19.5. Rehabilitációs intézet feladata a nem gyógyuló sebek ellátásában
- sebellátás: az orvos (szakorvos) írásbeli utasítása alapján;
- infekció kontroll;
- a beteg korának és állapotának megfelelő gyógytorna, fizioterápia előírása, begyakorlása;
- a szükségesnek ítélt tehermentesítő segédeszköz biztosítása.
19.6. Idősotthon, szociális otthon feladata a nem gyógyuló sebek ellátásában
- sebellátás: az orvos (szakorvos) írásbeli utasítása alapján;
- infekciókontroll, váladékkontroll, fájdalomkontroll;
- az előírt testmozgás biztosítása;
- folyamatos állapot-ellenőrzés - állapotnak megfelelő döntés (pl. orbánc, láz, vérzés, phlebitis);
- állapotváltozás esetén újabb orvosi vizsgálat, tanács - adás;
- dokumentáció.
Irodalom
- Fitzsimons E, Cooper J: Embedding a culture of evidence-based practice. Nurs Manag (Harrow). 2012, 19:14-9
- Wallis L: Barriers to implementing evidence-based practice remain high for U.S. Nurses. Am J Nurs. 2012, 112:15. doi: 10.1097/01.NAJ.0000423491.98489.70.
- Spear M: Venous ulcers - an evidence-based update. Plast Surg Nurs. 2012 32:185-8. doi: 10.1097/PSN.0b013e31827781b8.
- Guidelines for the diagnosis and therapy of diseases of the veins and lymphatic vessels. Internat Angiol. 2001, 20: Suppl. 2:1-38
- Baker S, Stacey M: Epidemiology of chronic leg ulcers in Australia. Aust N Z J Surg. 1994, 64:258-261
- London N, Donnelly R: Abc of arterial and venous disease. Ulcerated lower limb. Br Med J. 2000, 320:1589-91
- Kantor J, Margolis DJ:A multicentre study of percentage change in venous leg ulcer area as a prognostic index of healing at 24 weeks. Br J Dermatol. 2000, 142:960-4
- Nelzen O, Bergqvist D, Lindhagen A: Long-term prognosis for patients with chronic leg ulcers: a prospective cohort study. Eur J Vasc Endovasc Surg. 1997, 13:500-8
- Persoon A, Heinen M, et al: Leg ulcers: a review of their impact on daily life. J Clin Nurs. 2004, 13:341-54
- Clinical evidences Venous leg ulcers. BMJ. Search date November 2003. Cochrane Database
- Cook H, Davies KJ, et al: Defective extracellular matrix reorganization by chronic wound fibroblasts is associated with alterations in TIMP-1, TIMP-2 and MMP-2 activity. J Invest Dermatol. 2000, 115:22533
- Fontana M, Sansolino S: Evidence-based nursing in ulcus cruris venosum: proper compression therapy is the key. Pflege Z. 2005, 58:16972
- Partsch H, Damstra RJ, et al: Multicentre, randomised controlled trial of four-layer bandaging versus shortstretch bandaging in the treatment of venous leg ulcers. VASA. 2001, 30:108-13
- Franks PJ, Moody J, Moffatt CJ, et al: Randomized trial of cohesive short-stretch versus four-layer bandaging in the management of venous ulceration. Wound Repair Regen. 2004, 12:15762
- O'Meara S, Cullum N, et al: Compression for venous leg ulcers. Cochrane Database Syst Rev. 2012 Nov 14;11:CD000265. doi: 10.1002/14651858. CD000265.pub3.
- Ramaswami G, D'Ayala M, et al: Rapid foot and calf compression increases walking distance in patients with intermittent claudication: results of a randomized study. J Vasc Surg. 2005, 41:794-801
- Kavros SJ, Delis KT, et al: Improving limb salvage in critical ischemia with intermittent pneumatic compression: a controlled study with 18-month follow-up. J Vasc Surg. 2008, 47:543-9
- Montori VM, Kavros SJ, et al: Intermittent compression pump for nonhealing wounds in patients with limb ischemia. The Mayo Clinic experience (1998-2000). Int Angiol. 2002, 21:360-6
- Strejcek J, Arkans E: Intermittent Pneumatic Compression Therapy for Peripheral Arterial Occlusive Disease. Phlebol Digest. 2004, 1:5-8
- De Haro J, Acin F, et al: A prospective randomized controlled study with intermittent mechanical compression of the calf in patients with claudication. J Vasc Surg. 2010, 51:857-862
- Edmonds M: Diabetic foot ulcers: practical treatment recommendations. Drugs. 2006, 66:913-929
- Daróczy J (szerk): A diabeteszes láb korszerű ellátása 2004, Dictum Kiadó, Budapest
- Vuorisalo S, Venermo M, Lepäntalo M: Treatment of diabetic foot ulcers. J Cardiovasc Surg (Torino). 2009, 50:275-91
- Jermendy Gy: A diabetes mellitus kórismézése, a cukorbetegek kezelése és gondozása felnőttkorban. LAM. 2011, 21:285-89
- Unsworth N, Johnson D, Kuchta B, McvIsaac C: Successful Implementation of a Professional Development Program for: Wound Care in the Community Care Setting. Health Q 2011, 14:88-94
- O'Meara S, Cullum N, et al: Systematic reviews of wound care management: (3) antimicrobial agents for chronic wounds; (4) diabetic foot ulceration. Health Technol Assess. 2000, 4:1-237
- Daróczy J, Rédling M: Diabeteszes lábon neuropátia következtében kialakult sebek kezelése. Metabolizmus. 2011, 9:85-89
- Rédling M, Daróczy J: A diabeteszes láb szindróma komplex ellátása. Háziorvosi Szle. 2011, 10:68-72
- Rédling M: Lymphoedema management in diabetic patients. EWMA documents. 2008, 12:40-42
- Gallant C, Morin D, et al: Prevention and treatment of pressure ulcers in a university hospital centre: A correlational study examining nurses knowledge and best practice. Int J Nurs Pract. 2010, 16:183-187
- Chan WS, Pang SMCh, Kwong EWY: Assessing predictive validity of the modified Braden scale for prediction of pressure ulcer risk of orthopaedic patients in an acute care setting. J Clin Nurs. 2009, 18:1563-1573
- Cox J: Predictors of pressure ulcers in adult critical care patients. Am J Crit Care. 2011, 20:364-375
- Defloor T, Grypdonck MFH: Pressure ulcers: validation of two risk assessment scales. 2005, J Clin Nurs. 14:373-382
- Essex H, Clark M, et al: Health-related quality of life in hospital inpatients with pressure ulceration: Assessment using generic health-related quality of life measures. Wound Repair Regen. 2009, 17:797-805
- Fogerty MD, Abumrad NN, et al: Risk factors for pressure ulcers in acut care hospitals. Wound Repair Regen. 2008, 16:11-18
- A sorszámozásnál a 35.rész kimaradt.
- Gardner A, Millar L, et al: Pressure injury prevalence in a private health service: risks and recommendations. Wound Practice and Research. 2009, 17:136-145
- Gorecki C, Brown JM: Impact of pressure ulcers on quality of life in older patients: a systematic review. J Am Geriatr Soc. 2009, 57:1175-1183
- Henoch I, Gustafsson M: Pressure ulcers in palliative care: development of a hospice pressure ulcer risk assessment scale. Int J Palliat Nurs. 2003, 9:474-484
- Jaul E: Assessment and Management of Pressure Ulcers in the Elderly. Drugs Aging. 2010, 27:311-325
- Kádárné SzI, Ponta A, Raskovicsné Cs M: Decubitus felmérés de hogyan? Nővér. 2011, 24:34-40
- Krause JS, Vines CL, et al: An exploratory study of pressure ulcers after spinal cord injury: relationship to protective behaviors and risk factors. Arch Phys Med Rehabil. 2001, 82:107-113
- Kwong EWY, Pang SMC, et al: Pressure ulcer development in older residents in nursing homes: influencing factors. J Adv Nurs. 2009, 65:2608-2620
- Lindgren M, Unosson M, et al: Immobility: a major risk factor for development of pressure ulcers among adult hospitalized patients: a prospective study. Scand J Caring Sci. 2004, 18:57-64
- Mortenson WB, Miller WC: A review of scales for assessing the risk of developing a pressure ulcer in individuals with SCI. Spinal Cord. 2008, 46:168-175
- Moore Z, Clarke E: A survey of the provision of education in wound management to undergraduate nursing students. EWMA Journal. 2011, 11:35-38
- Moore Z, Price P: Nurses attitudes, behaviours and perceived barriers towards pressure ulcer prevention. J Clin Nurs. 2004, 13:942-951
- Országos Epidemiológiai Központ. Ajánlások az intézményi decubitus-fertőzések monitorizálásának kialakításához. Epinfo, Budapest, 2009, 16:173-177
- Ousey K: Heel ulceration an exploration of the issues. J Orthop Nurs. 2009, 13:97-104
- Redelings M, Lee N, Sorvillo F: Pressure ulcers: more lethal than we thought? Adv Skin Wound Care. 2005, 18:367-372
- Saleh M, Anthony D, Parboteeah S: The impact of pressure ulcer risk assessment on patient outcomes among hospitalised patients. J Clin Nurs. 2009, 18:1923-1929
- Spilsbury K, Nelson A, et al: Pressure ulcers and their treatment and effects on quality of life hospital inpatient perspectives. J Adv Nurs. 2007, 57:494-504
- Terekeci H, Kucukardali Y, et al: Risk assessment study of the pressure ulcers in intensive care unit patients. Eur J Intern Med. 2009, 20:394-97
- Gardner A, Millar L, et al: Pressure injury prevalence in a private health service: risks and recommendations. Wound Practice and Research. 2009, 17:136-145
- Watret L, Middler FM, Wilson J: Challenges facing district nurses in the prevention of pressure ulcers. EWMA Journal. 2011, 11: 7-10
- International Society of Lymphology: The diagnosis and treatment of peripheral lymphedema. 2009 Concensus Document of the International Society of Lymphology. Lymphology. 2009, 42: 51-60
- Monnin-Delhom ED, Gallix BP, et al: High resolution unenhanced computed tomography in patients with swollen legs. Lymphology. 2002, 35:121-8
- Best practice for the management of lymphoedema Inter national consensus 2006 Lymphoedema Framework, EWMA Position Document 2003, Cochrane Database
- Daróczy J: Nyiroködéma, 2009, K.u.K Kiadó, Budapest
- Armstrong D.G., Nguyen H.C.: Improvement in Healing With Aggressive Edema Reduction After Debridement of Foot Infection in Persons With Diabetes. Arch Surg. 2000, 135:1405-1409
- Carpentier PH, Matrocq HR, et al: Prevalence, risk factors and clinical patterns of chronic venous disorders of lower limbs: a population-based study in France. J Vasc Surg. 2004, 40:650-9
- Baum CL, Arpey CJ: Normal cutaneous wound healing: clinical correlation with cellular and molecular events. Dermatol Surg. 2005, 31:67486
- Benbow M: Debridement and the removal of devitalised tissue, J Community Nurs. 2008, 22:11-16
- Bowler PG: Wound pathophysiology, infection and therapeutic options. Ann Med. 2002, 34:419-27
- Cullum N, Nelson EA, et al: Systemic reviews of wound care management: (5) beds; (6) compression; laser therapy, therapeutic ultrasounds, electrotherapy and electromagnetic therapy. Health Technol Assess. 2001, 5:1- 221
- Hurding K, Cutting K, Price P: The cost-effectiveness of wound management protocols of care. Br J Nurs. 2001, 10:2167
- Vowden P, Apelqvist J, Moffatt C: Wound complexity and healing. In: European Wound Management Association (EWMA), Position Document: Hard-to-heal wounds: a holistic approach, London MEP Ltd. 2008: 2-9
- Kjaer ML, Mainz J, et al: Clinical quality indicators of venous leg ulcers: development, feasibility and reliability. Ostomy Wound Manage. 2005, 51:6474
- Daróczy J: Bőr-, és lágyrészfertőzések nyirok - ödémában. Bőrgyógy és Vener Szle. 2009, 85:164-168
- Kammerlander G, Eberlein T: Nurses' views about pain and trauma at dressing changes: a central European perspective. J Wound Care. 2002, 11:76-9
- Kim BC, et al: Fibroblasts from chronic wounds show altered TGF-beta 1 signaling and decreased TGF beta Type II receptor expression. J Cell Physiol. 2003, 195:33136
- Marshall JL, Mead P, et al: The implementation of venous ulcer guidelines: process analysis of the intervention used in a multi-centre, pragmatic, rando - mized controlled trial, J Clin Nurs. 2001, 10:75866
- Melling AC, Gonld FK, Gottrup F: Topical anti - microbials and surgical site infection. In: European Wound Management Association (EWMA), Position Document, Management of wound infection, London: MEP Ltd. 2006
- Moffatt C, Vowden P: Hard-to-heal wounds: a holistic approach. In: European Wound Management Association (EWMA), Position Document: Hard-to-heal wounds: a holistic approach, London MEP Ltd, 2008
- Schim SM, Cullen B: Wound care at end of life. Nurs Clin North Am. 2005, 40:281-294
- Schultz GS, Sibbald RG, et al:Wound bed preparation: a systemic approach to wound management. Wound Rep Reg. 2003, 11:128
- Dowsett C: Using the TIME framework in wound bed preparation. Br J Community Nurs. 2008, 13: S15-6, S18, S20.
- Moues CM, Vos MC, et al: Bacterial load in relation to vacuum-assisted closure wound therapy: a prospective randomized trial. Wound Repair Regen. 2004, 12:11-7
- Lipsky BA, Peters EJG, et al.: Expert opinion on the man agement of infections in the diabetic foot. Diabetes Metab Res Rev. 2012, 28:163-178
- Daróczy J, Kulin S: Nitrogén-monoxid (NO) alkalmazása a nem gyógyuló sebek kezelésében. Sebkezelés- Sebgyógyulás. 2011, 14: 5-11
- Vasas J, Meszes A, és mtsai: Lökéshullám-terápia hatása a sebgyógyulásra. Sebkezelés- Sebgyógyulás. 2012, 15:4-9
- Broussard CVL: Hyperbaric oxygenisatikon and wound healing. J Wound Ostomy Continence Nurs. 2003, 30:210-6
- Paul AG, Ahmad NW, et al: Maggot debridement therapy with Lucilia cuprina: a comparison with conventional debridement in diabetic foot ulcers. Internat Wound J. 2009, 6: 39-46
- Daróczy J, Pál A, Blaskó Gy: Krónikus vénás-lymphás elégtelenség következtében kialakult "nehéz láb" tünet - együttesben szenvedő betegek mikrocirkulációjának változása flavonoid-származékkal (procyanidol oligomerek) végzett kezelés hatására (lézer-Doppler módszer alkalmazása). OH. 2004, 145:1177-1181
- Caggiati A, Bergan JJ, et al: International Interdisciplinary Consensus Committee on Venous Anatomical Terminology. Nomenclature of the veins of the lower limbs: an international interdisciplinary consensus statement. J Vasc Surg. 2002, 36:416-422
- Gottroup F, Apelquist J, Price PE: Outcomes in controlled and comparative studies on non-healing wounds: recommendations to improve the quality of evidence in wound management. J Wound Care. 2010, 19:237-268
- Daróczy J: Krónikus bőrsebek korszerű kezelésének irányelve. IME. 2008, 3:30-35
- Gottrup F, Apelqvist J, Price P: Outcomes in controlled and comparative studies on non-healing wounds: recomendation to prove the quality of evidence in wound management. JWC. 2010, 19:237-268
DR. DARÓCZY JUDIT, Medoc Egészségközpont és Kelen Kórház, Budapest,
DR. KOVÁCS L. ANDRÁS, PTE KK Bőr-, Nemikórtani és Onkodermatológiai Klinika,
DR. TÓTH CSABA, Kenézy Gyula Kórház és Rendelőintézet, Debrecen,
DR. SZOLNOKY GYŐZŐ, SZTE Bőrgyógyászati és Allergológiai Klinika,
CSERNUS MARIANN, egyetemi okleveles ápoló, Magyar Egészségügyi Szakdolgozói Kamara,
DR. HUNYADI JÁNOS, Magyar Sebkezelő Társaság elnök,
DR. SUGÁR ISTVÁN, Magyar Sebkezelő Társaság társelnök,
DR. BIHARI IMRE, MAÉT Phlebol. Szekció elnök,
DR. MECSEKY LÁSZLÓ, Diabétesz Láb Szövetség elnök,
DR. SZOKOLY MIKLÓS, Péterfy Sándor Kórház, Budapest
Érbetegségek: 2014/4. - 123-135. oldal


